メディカルサイエンスエッセイ 寝椅子の下
第IV部 うまくいかない心
病的嗜癖関連障害編

病的嗜癖と依存症 イントロダクション I〜III
アルコール依存症の家族性 生まれと育ち I〜II
依存症なままでは早死にしちゃうよ? パートI〜III
過食依存症=フード・アディクションの恐怖
アルコール依存症の治療は実はけっこう難しい パートI〜III
訓練すれば自制心は強くなれる?
変えられないものを受け入れる力・・・
病的嗜癖と依存症 イントロダクションI
病的嗜癖addictionと依存dependenceは、アルコール依存症や麻薬・覚せい剤依存症が有名ですが、実はそのすそ野はかなり広い「疾患」です。 アルコールや麻薬・覚せい剤以外の薬物(物質substance)に対する依存症、拒食や過食・過食嘔吐といった異常な食行動に対する依存・病的嗜癖である摂食障害(拒食症、過食嘔吐症、過食症)、食べ物・食べるという行為への依存から生じる肥満症、境界性パーソナリティ障害の人によく見られる自傷行為への依存・病的嗜癖、買い物依存、ギャンブル依存、セックス依存、対人関係への依存、・・・などなど。
これらが「依存症・病的嗜癖」だといわれるのは、(1)何か嫌な感情から逃避するために耽っている行為であり、短期的・刹那的には嫌な気分から逃れ良い気分になれるものの長期的には自分にとっても周囲にとっても有害になってしまう、(2)頼れば頼るほどどんどん依存的になってしまう、(3)次第にそればかりになってしまい、他の大切なはずのことがあまり大切ではなくなってしまう、(4)長期的には有害だとわかっていても、やめたくてもなかなかやめらない、という共通した理由があるからです。
病的嗜癖・依存症を引き起こすものは、一部を除いて、たいてい誰にとっても短期的・刹那的な「いい気持ち」を感じさせるものです。麻薬や覚せい剤は(その強烈な依存性のために)法律によって素人が遊び目的(気持ち良くなること目的)で使うことが禁じられていますが、誰がどう使っても薬理学的に気持ちよくなる作用があります。 お酒も、飲める人だったら、誰でも気持ちよくなるものです。おいしい食べ物を食べることは誰にとっても幸せなことです。 好きな人とするセックスは誰もが気持ち良いでしょう。 こうしたことに「気持ちいい」と感じるだけでは「依存症」とは言わないのです。 実際、ほとんどの人がこうした行動を「気持ちいい」と感じていながら、病的嗜癖・依存症になってしまうのは、その中のごく一部です
これらの普通に「気持ちいい」のが当たり前の行動が「病的嗜癖・依存症」になってしまうのは、繰り返しになりますが、それを嫌な気分からの逃避目的で使ってしまうことを繰り返しているうちに、次第に馴れが生じてどんどん深みにはまってしまい、どんどん他のいろいろな価値あることが大切ではなくなってしまい、どんどんやめられなくなる、という状態になってしまった時です。
「病的嗜癖・依存症」は、最初の頃はアルコールや薬物によるものが注目されていました。 アルコールも麻薬も、1回使うと気持ち良いのですが、また気持ちよくなりたいばかりに続けて使っていくうちに「依存症」になってしまい、その状態で急にやめるとヒドイ「離脱症状 withdrawal」が生じるのでした。 離脱症状は、震えや「どうき」などの自律神経症状、不安や落ち込みなどの精神症状、どうしてもまた薬が欲しくなるという渇望感が猛烈に襲ってくるものです。 とにかく無茶苦茶に具合が悪くなります。 このため、当初はやめると離脱症状を生じることがつらいから、人はお酒や薬の奴隷になってしまうのではないかと思われていたほどです。
ところが、よくよく考えてみると、急にやめると副作用が出てヒドイことになってしまう薬は他にもたくさんありますが、そのほとんどが「病的嗜癖・依存症」を形成しません。 たとえば高血圧の人が連日服用している降圧薬は、やめると血圧があがってヒドイことになりますが、(医学的にこの薬が必要だとは言えても)心理的に「依存」が生じることはありません。 神経内科の疾患である「てんかん」があって、発作の予防のために抗てんかん薬を毎日飲まなくてはいけない人は、薬をさぼるとしばしば痙攣発作を起こしてヒドイ目にあいます。 しかしだからといって、(バルビタール系やベンゾジアゼピン系を除く)普通の抗てんかん薬に病的嗜癖・依存を形成している人など見たことがありません。 精神科の分野では、統合失調症の人が毎日服用していた抗精神病薬をさぼってしまうと、幻覚や妄想や不安などが悪化してヒドイことになってしまうことが少なくありませんが、だからといってこの薬に心理的に「依存」してしまう人などいません。 パニック障害やうつ病の人が治療の期間中に(まだしっかり治っていない期間中に)治療薬である選択的セロトニン再取り込み阻害薬を中断してしまうと、離脱症状(退薬症状)も生じますし、症状が再び悪化してヒドイ目にあってしまうことがあります。 しかしだからといって、この薬に「病的嗜癖・依存症」的な意味で依存してしまう人はいません。 さきにあげた(1)〜(4)の特徴を形成してしまうことはないのです。 薬を連用することがその人にとって必要であるということや、中断すると離脱症状を生じてしまうということと、「病的嗜癖・依存症」は別問題なのです。
それに、「病的嗜癖・依存症」を形成してしまう薬物のかなりのものが、連用をやめても医学的な意味での離脱症状など生じないのです。 実際、覚せい剤は強烈な依存性があることが知られていますが、連用を急に中断しても離脱症状など生じないのです。
さらに、一般に「病的嗜癖・依存症」は慢性的で再発が多く、数か月から数年我慢を続けることができても再発のリスクがかなり高いことが知られているのですが、これらの「普通の薬物」にはそうした性質は全くありません。
さらにさらに、薬物(物質)に関連しない「病的嗜癖・依存症」である、摂食障害、ギャンブル依存、買い物依存、などなど・・・では「離脱症状のために依存症を生じる」はほとんどまったく当てはまりません。
では、なぜ「病的嗜癖・依存症」の人たちは、そうなってしまうのか? 普通の「健常者」とどこが違うのか? その時、脳の中では何が起こっているのか?
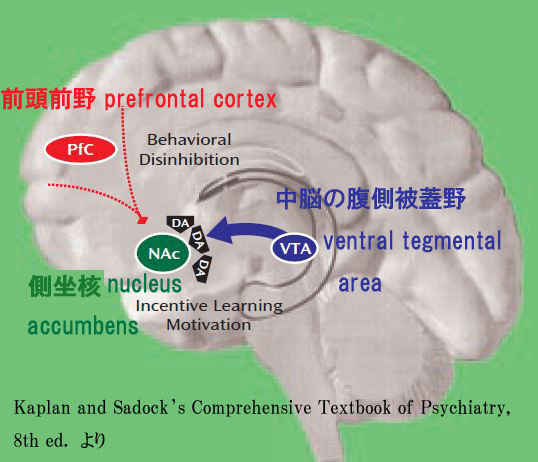
私たちの行動は「不快を避け、快を求める」という原則で方向づけられています。 このうち不快を避けることに関連して「不安の中枢」が辺縁系の扁桃核 amygdalaにあることは、以前の『不安障害編』でとりあげました。 他方で「快を求める」気持ちの中枢は、同じ辺縁系でも中脳の腹側被蓋野 ventral tegmental areaから大脳基底核の側坐核 nucleus accumbensにのびているドーパミン系ニューロンを中心とした「報酬回路」にあるのだろうと考えられています。 私たちがより良く生きて繁殖するのに都合がいいことを「気持ちいい」と感じるように私たちはできているのであり、これを脳の中にある「報酬回路」がつかさどっているのです。 食べることしかり、セックスすることしかりです。 そのような行動をしたとき、あるいはそれに関連付けられた行動をするときに、腹側被蓋野から側坐核にのびるドーパミン系ニューロンが働いて、ドーパミンをどばーっと放出し、これを私たちは「気持ちいい」と感じるのです。(もう少し正確に言うと、腹側被蓋野から前頭前野にのびているドーパミン系ニューロンもあり、これによる前頭前野の活発化を私たちは「意識的」に気持ちいいと感じるのでしょうが・・・)このようにして、私たちの身体は、より良く生きて繁殖するのに都合がいい行動が癖になり、どんどんするように動機づけらていくわけです。 食べることしかり、セックスすることしかりです。
ところが、ある種の物質(薬物)は、本来的には「私たちがより良く生きて繁殖する」ことにはまるで関係ないのに、「報酬回路」に作用してドーパミンをどばーっと放出させることを、ただの薬理作用として強烈にします。 麻薬も、覚せい剤も、お酒も、すべて違ったメカニズムですが、ドーパミンをどばーっと増やす性質があるのです。 このため、「病的嗜癖・依存症」を生じる薬物は、それが本質的には何の役にもたたないにもかかわらず、「いい、気持ちいい」と私たちに感じさせ、その行動(薬を取り入れるという行動)が癖になるようにしむけてくるのです。
「病的嗜癖・依存症」を生じる物質(薬物)がいけないのは、その先です。 「病的嗜癖・依存症」を生じやすい人は、おそらくは遺伝子的・体質的に、1回その薬を使うと「いい、気持ちいい」というのにはまりやすいところがあります。 普段から寂しかったり、落ち込んでいたり、つまらなかったりして、気分の状態がネガティブな人は、余計に何を苦労するわけでもなく得られる「いい、気持ちいい」に逃避したくなるのでしょう。 しかし、「いい、気持ちいい」を繰り返し得たいがために薬を連用していると、次第に脳の中の「報酬回路」が馴れを生じてきて、「報酬を感じさせない回路」が働くようになります。 つまり、だんだん薬の効果が低下してくるのです。 すると、ますます多い量の薬が欲しくなりますし、ますます依存が深まるのです。 しかも「報酬を感じさせない回路」が働いてしまうために、薬による強烈な「いい、気持ちいい」以外の、普通の生活の中にある普通の幸せを「いい、気持ちいい」と感じなくなるのです。 「いい、気持ちいい」のハードルがとんでもなく上がってしまうのです。 このため、薬によって快感を得ること以外のつまらない快感など、もはや快感とは感じなくなり、薬を求めるだけの生活になりさがってしまいます。 それ以外の価値あるはずのことすべてが、その価値をどんどん失ってしまうのです。 この状態で薬をやめるとどうなるか? たとえ「離脱症状」を生じなくても、薬なしではつまらない、何の価値も感じられない世界が残されるだけなのです。
そのうえ、物事をしっかりと考え、計画的に要領よく行っていき、「人間性」の中枢のような働きをする前頭前野 prefrontal cortex の機能がどんどん弱ってくることもあって、ますます衝動的・無計画になり、刹那的な欲望に負けやすくなってしまいます。
同じようなことは物質(薬物)以外の「病的嗜癖・依存症」においても、「報酬回路」の病的な使い過ぎによって起こってしまいます。
このため、一度「病的嗜癖・依存症」になってしまった人は、なかなかその世界から抜け出せなくなるのです。 そして努力して「依存症」から脱出しても、「依存症」なしではすっかりつまらなくなってしまった世界に耐えられず、すぐにまた「依存症」の世界に戻ってしまいがちです。
これが本当の「病的嗜癖・依存症」の怖さです。
(イントロダクションIIに続く)
参考書:
(1) Heatherton TF, et al. Cognitive neuroscience of self-regulation failure.
Trends Cogn Sci. 2011; 15: 132-139.
(2) Goldstein RZ & Volkow ND. Drug addiction and underlying neurobiological basis : neuroimaging evidence for the involvement of the frontal cortex. Am J Psychiatry 2002; 159: 1642-1652.
(3) Koob GF. Dynamics of neuronal circuits in addiction : reward, antireward,
and emotional memory. Pharmacopsychiatry. 2009; 42: S32-S41.
(4) Leshner AI. Addiction is a brain disease,and it matters. Science, 1997; 278: 45-47.
病的嗜癖と依存症 イントロダクションII
数ある病的嗜癖addiction・依存症dependenceの中で、もっとも身近(?)で有名なものは「アルコール依存症」でしょう。事実、「アルコール依存症」はかなり身近であり(有病率が高く)、この「疾患」がその人個人の精神的・身体的健康や、その人の家族、そして社会に与える被害が甚大であることもあって、病的嗜癖・依存症問題の中でもとりわけよく研究されてきました。
アルコール(お酒)は、その所持や使用そのものに違法性がある麻薬や覚せい剤と違って、それを大人が楽しみとして嗜むこと自体は「病気」ではありません。 誰でも、アルコールを飲んでリラックスしたり、仲間と騒いで楽しんだりしたくなるでしょうし、それらを自制の範囲内でやれているうちはあまり問題ないのです。
飲酒が「問題」の色彩を帯びてくるのは、それを嫌な気持ちからの逃避として使ってしまうところから始まります。 (嫌な気持ちからの逃避として使ってしまう、という私たちの行動は無意識的に動機づけられていることがあり、本人は逃避目的でそうしていると気づかないでいることもよくあります。 むしろ、嫌な気持ちからの逃避目的で習慣的にしてしまっているその嗜癖的行動をいったんはやめてみないと、それが逃避目的であったことも、どんな問題から逃避しようとしてそうなっているかも、はっきりとは見えてこないことがほとんどなのです。)
家族内葛藤、対人関係の問題、仕事上のうまくいかなさ、人生のつまらなさ、・・・こうした心理的ストレスを背景に、イライラ、不安、落ち込み感、孤独感・空虚感、などネガティブな気持ちをまぎらわしたくて、一瞬だけ逃避的に楽なれる方法としての飲酒に頼ってしまうのです。 アルコールを摂取すれば、例の「報酬回路」のドーパミンがどばーっと出てきて、刹那的ですが「いい、気持ちいい」という状態に浸れるのです。
ただ、これが逃避的だとして問題視されるのは、この行動が本質的に何も解決しないからです。 お酒を飲んでいる間だけ、一瞬だけ、少し楽しい気分になり、嫌なことを忘れることができるだけです。 酔いがさめれば、またもとの現実の問題が同じようにそこに待っているだけです。
そのうえ、お酒を飲むという本質的な解決にはならない解決法には、いくつもの副作用があります。 お酒は前頭前野機能を低下させて、自制心をなくさせるところがありますので、それが悪い方向に働くと、普段だったら我慢していることが我慢できなくなります。 こういう人たちは、ただでさえ、ストレス状況で嫌な気分のもとでお酒を飲んでいるのですから、お酒の作用で自制心が弱ってくると、他人に対する悪口を言ったり、愚痴っぽくなったり、場合によっては暴言・暴力が出てしまうこともあるでしょう。 あるいは普段だったら我慢していたダイエットも我慢できなくなり暴飲暴食をしてしまったり、無駄なことにお金を使ってしまうこともあるかもしれません。 飲酒運転や危険なセックス、自傷行為といった自分を傷つける行動に衝動的に走ってしまう人もいるでしょう。 酔っぱらってネガティブな感情を周囲にまき散らしていると、家族や仲間から嫌われがちになりますし、いわゆる「酒乱」の場合は周囲はとんでもなく迷惑です。 家族との葛藤を背景にお酒を飲みだした人は、ますます家族との溝が深まってしまい、ますますまともなコミュニケーションができないようになり、ますます孤立してしまい、まさに悪循環です。 仕事上の問題がつらくてお酒を飲みだした人も、飲酒関連問題で職場の対人関係での信用を損なってしまうと、なおさら仕事がしにくくなるでしょう。 さらに過剰な飲酒は脂肪肝、肝炎、肝硬変、膵炎といった内科疾患のリスクになり、その人個人の身体的健康を害することにもなります。 こうしてみると、仮にアルコールを「くさくさした気持ちを落ち着けてくれる、寝つきをよくしてくれる、一種の安定剤のようなもの」だとしても、こんなに副作用の多い安定剤はほかにありません。
このように、アルコールに対して「依存症」、つまり完全に酒びたりになっていて、お酒以外の本当に価値あることすべてを大切にできなくなっていて、飲酒することしか考えていないかのような状態になってしまっている、というわけでもないのだけれども、その一歩手前の問題を抱えている状態を、「アルコール乱用 alcohol abuse」とか「問題飲酒 problem drinking」という表現をします。
さて、「アルコール乱用」や「問題飲酒」が「アルコール依存症」の一歩手前だというのは、こうしたやり方で嫌な気持ちをまぎらわそうとしても、問題がより大きくなってしまうことはあっても、本当の意味で解決していくことはないからです。 結果、「嫌な気持ち」からの逃避を続けるためには、アルコールを連用するしかなく、「報酬回路」の馴れによって「いい、気持ちいい」のハードルがどんどん上がっていくため、アルコールの必要量はどんどん増えていかざるをえません。 そのうえさらに、アルコールには、大量に飲んでいたのが急にやめると「離脱症状」という不快な症状を二日酔い状態の時に生じることもあって、いわゆる「迎え酒」をしがちです。 こうして「連続飲酒 binge drinking」と呼ばれる酒びたり状態に突入してしまうことがあるのです。
こうなると、例の「報酬回路」の過剰使用状態になります。 報酬回路のドーパミン系による快感のハードルはどんどん上がり、そのうえ「報酬を感じさせなくする回路」まで動員されて、お酒以外のいろいろな日常生活にあるささやかな「いい、気持ちいい」を感じることができなくなってきます。 大切だったはずのものを大切にできなくなっていくのです。 もともと寂しく、孤立感・孤独感があり、人生が楽しくなく、つらいことが多くて、そこからの救いが欲しくてアルコールに手を出したはずなのに、結果としてもっともっと人生がつまらなく、意味のない、生きている価値を感じられないものになっていってしまうのです。 こうなると、もう悪循環です。 「アルコール依存症 alcohol dependence」はどんどんすすんでしまい、お酒以外に何もない、本当に「廃人」のようになってしまうまで続くことになりかねません。
飲酒の頻度や量が増えていくにつれ、随伴する内科的疾患や精神疾患のリスクもぐんと高くなります。 肝炎・肝硬変、膵炎などの内科的疾患もそうですが、酔っぱらって起こしてしまう事故や事件も増えてきます。 交通事故にあったり、いわゆる「寝げろ」をして窒息死したりです。 アルコール依存症の人はろくに栄養(特にビタミンB群)をとらずにアルコールだけ飲み続けてしまう癖があるので、栄養失調による脳の疾患である「ウェルニッケ・コルサコフ症候群」という、記憶力が失われ、いわゆる「馬鹿」な状態になってしまうこともあります。
さんざん酒びたりになっていた人が、身体の具合が悪くなるなどの理由で急に断酒すると、「離脱症状」を生じることになるのですが、「アルコール依存症」というくらいにヒドイ飲み方をしていると、「アルコール離脱せん妄」とか「振戦せん妄」と呼ばれる、猛烈な幻覚妄想や混乱、興奮、そして震えと痙攣と意識障害を伴う重篤な状態になってしまうことさえあります。 (よくアルコール依存症の人が急性膵炎になったり肝炎になったりして内科に入院すると、当然のように入院中はお酒を飲めなくなりますから、入院して数日くらいで、この「離脱せん妄」を生じて大変なことになることがあるのです。 こうなると通常の内科系病院では手におえないですので、精神科の閉鎖病棟・隔離病室に入院ということになってしまうでしょう。)
アルコール依存症の人にとってお酒をいったんやめてみることは、実はそれほど難しいことではありません。 難しいのは、やめ続けることであり、二度と乱用的・依存症的なお酒に手を出さないことです。 しかし、この時点でアルコール依存症の人にとって、お酒のない世界など生きるに値しない、他には何の喜びも、価値も、意味もない世界になっているために、つらく苦しい思いまでして治していこうという動機づけが非常に難しくなっているのです。 この意味でアルコール依存症は、高血圧や糖尿病などと同じように、その人の終生におよぶ慢性疾患であり、いったん良くなったり再発したりするのを繰り返しながら続いてしまう、「治しきる」のは極めて難しい問題だと考えた方が良いのでしょう。
ほぼ同様のことが、麻薬・覚せい剤などの違法薬物についても言えます。 しかし、これらは、アルコールに比較してさらに依存性が高いことと、基本的に違法であり社会的にまったく認められていないこともあって、本人と周囲に与える悪影響はさらに甚大です。 それだけ被害甚大でありながら、それでもやめることができず、「治しきる」ことができず、いったんはやめてもまたすぐに「再発」を繰り返してしまうことが多いのです。 これが慢性疾患である依存症の本質です。 このことは皆様も、有名人が麻薬・覚せい剤で何度も何度も逮捕されても、ちっとも「懲りて」いるようにも見えないほど、何度も何度も同じ過ちをすぐに繰り返してしまうことが多いことからも、ご存じのことでしょう。 依存症はやめるのが難しいのではなく、再発しないことが難しいのです。
さらに、同じような「報酬回路」の過剰使用による問題は、過食症や過食を背景とした病的肥満においても起こっています。 私たちの身体は、もともと「おいしいもの」を食べると「報酬回路」のドーパミン系がどばーっと放出される性質があります。 特に甘いものや味覚刺激の強いもの、ジャンクフードなどではその傾向が強いのです。 食べるという行動を、報酬回路の働きによる「いい、気持ちいい」という感覚を得るためや、それに伴って嫌な気分を忘れるために「乱用」的に使ってしまうと、飲酒や物質乱用の問題と同じようなことが起こるのです。
過食症に陥る人は、最初の頃はたいていは何らかのネガティブな感情をまぎらわしたくて過食をしてしまいます。 その前に極端なダイエットをしていることも少なくありません。 それなのにダイエットの効果が思ったように表れないばかりか、自分の容姿・体型を含めて嫌なことばかりの日常です。 仕事で、人間関係で、家族内葛藤で、恋人との関係で、慢性的に嫌な気持ちや満たされなさが続いていたりします。 そんなある時に甘い物やジャンクフードなど「報酬回路」を過剰に刺激する性質のある食べ物を「無茶食い binge eating」すると、その一瞬だけ嫌なことを忘れ、幸せな気分になることに気づきます。 健康度の高い人は「でも、こんなことしても何にもならないし、何も解決しないどころか、健康に悪いだけだ・・・」と思って「無茶食い」を繰り返すことはあまりしないでしょう。 ところが、もともと遺伝子的・体質的にこうしたものにはまりやすい人の中には、「無茶食い」によって得られた快感と、その時一瞬だけ嫌な気持ちを消すことができたことが忘れられず、常習的・連用的に繰り返してしまうことがあります。
そのような食べ方を繰り返しているうちに、次第に「報酬回路」の馴れと「報酬を感じさせない回路」の動員によって、どんどん依存がすすみ、それ以外の価値あるはずのことへの楽しみやダイエット以外の興味・関心が極端になくなってしまうのです。 その頃には過食をしてもあまり「いい、気持ちいい」という感覚が得られなくなってしまうにもかかわらず、もうやめることもできなくなります。 ちょうどアルコール依存症や麻薬・覚せい剤依存症の人が、そればかり考えている「ダメな大人」になってしまうのと同じ意味で、食事・ダイエットのことばかりにとらわれている「ダメな大人」になっていってしまうのです。 これは、繰り返しになりますが、「報酬回路」の使い過ぎによる副作用です。
同様なことが、境界性パーソナリティ障害の人などにしばしば見られるリストカットなどの自傷行為についても言えます。 自傷行為は、気持ちよくなることを目的に使われる薬物やおいしいものを食べることと違って、それそのものは全然「いい、気持ちいい」となるわけのない、ただの痛みでしかないものです。 それでありながら、境界性パーソナリティ障害の人が自傷行為にはまってしまうのはなぜなのか?
境界性パーソナリティ障害が自傷行為を始めるのは、たいてい最初のうちは自殺目的だったり、自分への嫌悪感から自分を傷つける行動をしてしまいます。 ところが、境界性パーソナリティ障害の人は健常者に比較して内因性オピオイド(脳内でつくられる麻薬類似物質)の反応性が異常に高いこともあってか、「不安の中枢」である扁桃核の活動性がぐっと抑えられることになります。 このため、普段から慢性的に強烈な不安や落ち込み感、生きづらさに耐えかねているこの人たちにとっては、ちょっとした刹那的な救いになってしまうことに気づきます。 「腕を切ると、なんかちょっとほっとする、一瞬だけいつもの辛さを忘れることができる・・・」ということに気づいてしまうのです。 もともと衝動的攻撃性が高く、自分の生きづらさを他にどうしていいかわらず行き詰まってしまっていることの多い境界性パーソナリティ障害の人たちは、非常にしばしば自傷行為で得られる刹那的な救いに依存することになってしまうのです。
しかし、これもまた、繰り返しそうしているうちに、次第に(おそらく内因性オピオイド系を介しての)「報酬回路」の使いすぎの問題が生じ、依存がどんどん深まっていくことにつながります。 そのうちちょっとしたストレスで自傷行為に頼るようになってしまい、どんどん常習的・連用的になっていきます。 こうなると、もはや自傷行為をしてもそれほど気分が改善されるわけでもなくなってくるのですが、それでも習慣化してしまった自傷行為をやめることは極めて難しくなってしまうのです。
「病的嗜癖・依存症」は、このように、すべて同じような感じです。
麻薬・覚せい剤はその依存性の強烈さから特に注意されていますが、お酒でも、ダイエット・過食(肥満)でも、自傷行為でも、その他の全ての「病的嗜癖・依存症」について、「依存症やめますか?それとも人間やめるつもりですか?」という問いを多かれ少なかれつきつけられることにはなるのです。
ところで、アルコールにしろ、違法薬物の使用にしろ、過食にしろ、こうした問題行動をやめたいと思いながらもやめられないのはどういうことなのでしょう? 逆にいうと、「病的嗜癖・依存症」になっていない「健常者」が我慢できるということはどういうことなのでしょう? 報酬回路の働きを抑制し、より適切な形にコントロールする役割を果たしている前頭前野 prefrontal cortex。 その前頭前野と報酬回路とのバランスの上になりたっている「自制 self-regulation」のことを、このあとの『イントロダクションIII』でとりあげていきます。
参考書:
(1) Hyman SE. Addiction : a disease of leraning and memory. Am J Psychiatry, 2005; 162: 1414-1422.
(2) Kenny PJ. Reward mechanisms in obesity : new insights and future directions. Neuron, 2011; 69 : 664-679.
(3) Prossin AR, et al. Dysregulation of regional endogenous opioid function in borderline personality disorder. Am J Psychiatry, 2010; 167: 925-933.
(4) Schmahl C. Neural correlates of antinociception in borederline personality disorder. Arch Gen Psychiatry, 2006; 63: 659-667.
病的嗜癖と依存症 イントロダクションIII
以前に『「私」のなりたち』編の『不安の克服と前頭前野の働き』〜『大人なら欲望をしっかり抑えよう〜前頭前野の力』の部分で、私たちの内側から生じる動物的な欲求、不安、衝動、情動などは「辺縁系 limbic system」という進化論的・発生学的には古い脳の部分から生じ、それをより人間的・社会的に好ましい形に抑えているのが大脳皮質の前頭前野 prefrontal cortexだというお話をしました。
不安しかり、怒り・攻撃衝動しかり、性欲しかり、です。
「病的嗜癖・依存症」で問題になってくる「(「いい、気持ち良い」状態になりたいから)欲しい」=cravingも同様です。 何かの行動に対して、私たちの内側からむらむらとわき起こってくる「欲しい」という情動を伴ってつきうごかしてくるのは、中脳−辺縁系の中にある「報酬回路」であり、腹側被蓋野 ventral tegmental areaから側坐核 nucleus accumbensに延びるドーパミン系ニューロンがその主体でした。 そして、この「報酬回路」の活動を監視し(人間的・社会的に好ましい形になるように、中長期的により損害が少なく利益が多いように)抑えを効かせているのが、やはり前頭前野なのです。
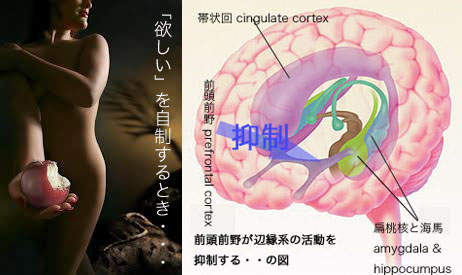
私たちの内側からわき起こってくる、動物的・衝動的な「欲しい」という気持ちを抑える機能は、通常「自制 self-regulation, self-control」と呼ばれます。
実際、前頭前野の働きの健全さを反映するとも考えられる「自制」の力は、私たちの精神的・身体的健康に大きく関わっていると考えられていて、「自制」の良好な人は、仕事・学業面で成績が良く、精神的な問題を生じにくく、対人関係も安定的に良好であり、アルコール関連問題や危険なセックスの問題を生じにくく、食行動も安定しており、さまざまな面で身体管理が良好なために身体的健康度も高い傾向があることが、これまでの研究結果からも示唆されています。
しかし、逆に言うと、前頭前野の働きが弱く「自制」が弱い人は、上記の問題を生じやすいですし、アルコール関連問題をはじめ様々な「病的嗜癖・依存症」を生じやすいということになります。 内側からむらむらとわき上がってくる「欲しい」という気持ちにしっかり気づき、それをしっかり抑えることができないと、「病的嗜癖・依存症」になりやすい、というのは考えてみれば当たり前です。
問題は何が「自制 self-regulation, self-control」の強さ/弱さを決定づけているか? です。
まず確実にあるのは遺伝子的・体質的に生まれ持った能力として前頭前野機能が良い人と悪い人がいるでしょう。 そして人間の身体のほとんどの機能がそうであるように、脳の機能も使えば使うほど改善されてくるところがありますし、サボればサボるほどダメになってくるところがありますので、前頭前野の機能をちゃんと使い込み、訓練してきた人は、そうでない人よりも前頭前野機能が良好になることは充分に考えられることです。 (実際、マインドフルネス訓練などいくつかの実験的研究で、地道な訓練の結果がゆっくりと、しかしはっきりと示されてくるものであることが示唆されています。 このことの詳細は、「病的嗜癖・依存症」編の治療の部分でもう一度とりあげようと思っています。)
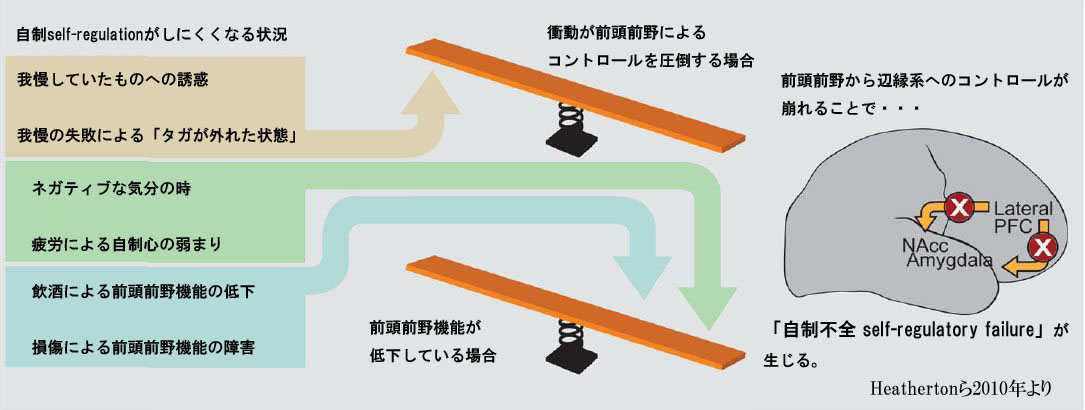
そして、いくつかの状況的要因が、私たちの「自制」を低下させてしまう傾向があることもわかっています。 Heatherton先生は、それを5つあげていて、(1)気持ちがネガティブな感情状態の時、(2)ずっと我慢してきたものをちょっとだけやってしまって堰を切った状態になってしまう時、(3)直接的な誘惑的刺激を受けた時、(4)自制力が疲労している時、(5)大脳皮質の前頭前野が直接的にダメージを受けて自制力がなくなってしまう時、としています。 これは、言われてみればなるほどです。
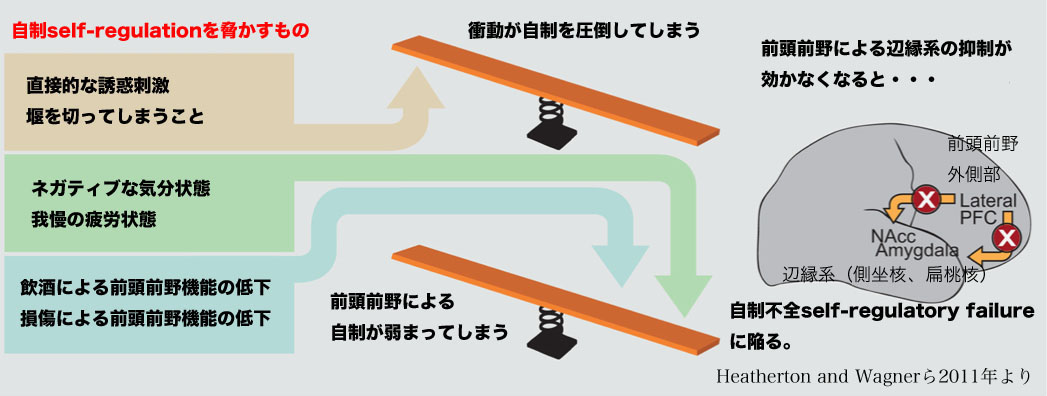
まず、気持ちがネガティブな時は自制力が弱くなる、という問題です。 気持ちが落ち込んでいるとき、不安な時、すさんでいる時というのは、自制力が弱くなり、ついつい攻撃的な言動をしてしまったり、お酒を飲んだり、ギャンブルに行ったり、いらないものを買いすぎたり、食べ過ぎたりする人が多いことがわかっています。 嫌な感情から気をそらすために、こうした病的嗜癖・依存症的な行動に走ってしまうという側面も当然あるでしょう。
つぎに、ずっと我慢してきたものをちょっとだけやってしまって堰を切った状態になってしまう時です。 有名なところでは、アルコール依存症でずっと断酒していたのに、何かの会合で「最初の1杯だけ、乾杯だけ」と思って飲んでしまうと、ずっと我慢してきたものが堰を切ったように我慢できなくなり、ついつい2杯、3杯、4杯・・・・ときりがなくなってしまうというものです。 あるいは、ずっと厳格なダイエットをしてきた人が、何かの拍子にちょっとだけおいしいものを口にしてしまうと、これまた急に堰を切ったように我慢ができなくなり、「欲しい」という衝動が高まってしまい、せっかく積み上げてきたダイエットが台無しになってしまうということもあるでしょう。 脳機能画像研究で示唆されるのは、こうした「堰を切ったように」なってしまうのは、前頭前野機能が低下してしまうからではなく、「欲しい」衝動が高まってしまい、前頭前野機能(自制力)を圧倒してしまうから、ということのようです。 焼けぼっくいに火がついてしまうのであり、火に油を注いでしまっているわけです。
3つめの、直接的な誘惑的刺激を受けてしまう時、というのはわかりやすいでしょう。 ずっと我慢して断酒している人が酒宴会場にいくのは「直接的な誘惑的刺激」が強すぎます。 ずっとダイエットをしている人がスイーツ食べ放題のお店に行くのは危険すぎます。 薬物依存の人は、吸入器具や注射器を見るだけで「欲しい」気持ちに火がついてしまいます。 「据え膳食わぬは男の恥」とは言い訳であって、実際には「欲しい」衝動(craving)が強まりすぎて我慢できなくなってしまうわけです。
自制力は、他の「力」と同様に、長時間の連続的な使いすぎによって疲労してきます。 (そして、他の「力」と同様に、その持続的な使用の訓練を続けることによって、徐々に持続力が増していく性質もあります。) 例えば、対人関係での感情的なことを我慢し続けた一日がやっと終わると、「自制力」がすっかり消耗して弱ってしまい、いつもよりもアルコールや過食を我慢することが難しくなるかもしれません。 さらに、自制力は大脳皮質の前頭前野の活動ですから、基本的にそのエネルギー源は「糖分(グルコース)」であり、無理なダイエットをして飢餓状態になり血糖値が下がりすぎているときには、当然、自制力も弱ってしまいます。 無理なダイエットが続かないのは、当然ではあるのです。
そして、怪我による損傷やアルコールなどの薬物は前頭前野機能を直接的に障害します。 このため、普段はいろいろなことを我慢できている人でも、アルコールを飲むと自制力が弱まってしまい、我慢が効かなくなることは珍しくありません。 アルコールの他に、別名「マイナートランキライザー」と呼ばれるベンゾジアゼピン系抗不安薬も似たような働きがあり、自制力を弱くします。 このため、普段は断酒していた人が「最初の一杯だけ」を飲んでしまうと、先にお話しした「堰を切った」効果以外にアルコールによる前頭前野機能障害によっても、ますます自制が効かなくなり、どんどん飲み進めてしまうリスクが増えます。 また、ベンゾジアゼピン系抗不安薬に依存的になっている人は、1錠飲むとまたもう1錠欲しくなり、そうこうしているうちにあっという間に大量服薬になってしまうこともあります。 アルコールや抗不安薬による「ほろ酔い状態」や「酩酊状態」で、普段だったら我慢している過食、自傷行為、危険なセックス、無謀運転などの衝動行為におよんでしまう人もいます。
もともと、「自制」の力が弱く、病的嗜癖・依存症の傾向がある人は、上記の5つの状況は特に要注意だと言えるのでしょう。 逆に、上記の5つの危険状況をうまく工夫して避けていくことで、「自制」が効きやすくなるとも言えるでしょう。
参考書:
(1) Heatherton TF & Wagner DD. Cognitive neuroscience of self-regulation failure. Trends Cogn Sci. 2011; 15: 132-139.
(2) Heatherton TF. Neuroscience of self and self-regulation. Annu Rev Psychol. 2011 ; 62: 363-390.
(3) Tangney JP, et al. High self-control predicts good adjustment, less pathology, better grades, and interpersonal success. Journal of Personality, 2004; 72: 271-324.
(4) Marsh R, et al. Deficient activity in the neural systems that mediate self-regulatory control in bulima nervosa. Arch Gen Psychiatry, 2009; 66: 51-63.
(5) Quinn PD & Fromme K. Self-regulation as a protective factor against risky drinking and sexual behavior. Psychol Addict Behav. 2010; 24: 376-385.
アルコール依存症の家族性 生まれと育ちI
かなり昔から、薬物依存症もアルコール依存症も、ともにかなり高い家族性があることが知られていました。 実際、薬物依存やアルコール依存の家族歴がない人に比較して、1親等の家族に薬物依存やアルコール依存の人がいる人は約4〜8倍もの確率で薬物依存症やアルコール依存症になってしまうことが幾つもの研究結果から示されています。
子どもの頃に父親がアルコール依存症で飲んだくれて暴れていて、あれだけ嫌な思いをしてきて、自分は絶対にお酒なんか飲まない、そんなダメな大人にならない、と心に決めていたはずなのに、なぜだか大人になると自分もアルコール依存症になってしまう(あるいは薬物依存や摂食障害、ギャンブル依存など、別の病的嗜癖・依存症になってしまう)・・・という人は少なくありません。
これは一体なぜなのか? そういう親を見て育ってきてしまったから、そうなってしまうのか?(生育環境要因) あるいは、そういう親の遺伝子を引き継いでいるから、そうなってしまうのか?(遺伝子的要因)
この問題は双子研究や養子研究などの方法を使って1990年代にたくさん調べられました。 その結果から、薬物依存やアルコール依存には、相当の遺伝子的要因があり、遺伝子的要因の寄与率は40〜60%くらいあるだろうと計算されたのです。 事実、生物学的な親(遺伝子的な親)がアルコール依存症だった場合、まだ物心つく前に養子に出されてアルコール依存症のない健全な家庭に育てられても、遺伝的リスクのない子に比較して、やはり4倍近い確率でアルコール依存症になってしまうことが示されてもいるのです。
いったい、どんなわけでアルコール依存症などという病気が「遺伝」していくのか?
アルコール依存症という「病気」の成因には、いくつもの遺伝子が複雑に絡んでいると見られているのですが、そのうち主なものは(1)体質的に大酒を飲めること、(2)性格的にアルコールに限らず依存症性格になりやすい気質であること、がありそうです。
まず、体質的に大酒を飲めることは、アルコール依存症になれる(?)ための必須条件です。 体質的にお酒を飲めない人(アルコールがアセトアルデヒドを経由して分解されていくのに必要な酵素が足りず、少量のお酒で顔が赤くなり、気持ち悪くなってしまう人)は私たち日本人を含むアジア人では結構いる(約1割)と見られていて、そういう人は、アルコールを飲めないがゆえに、どうやってもアルコール依存症にはなり得ないのです。 これをラッキーととらえるか、アンラッキーととらえるかは、その人の価値観でしょう。
そして、性格的に依存症になりやすい性格・気質というのが、どうやらあります。 この依存症になりやすい性格というのは、あまり依存症の種類を問わないようです。 つまり、薬物依存もアルコール依存も摂食障害もギャンブル依存も、ほとんどすべての病的嗜癖・依存症に共通して、それに陥りやすい性格的傾向というのがありそうなのです。 よく知られているところでは、計画性に乏しく衝動的に行動する傾向、待つことのできなさ/我慢のできなさ、地道さや退屈を嫌い過剰に刺激を追求する傾向、失敗体験から学ぶ能力の低さ・・・などの性格傾向です。
(興味深いことに、こうした性格傾向は私たち人間だけでなく、サルやネズミにおいても、アルコール乱用(?)と関連することがわかっています。 つまり、生得的な性格傾向として、刺激を求め、衝動的で、待つことが不得意なサルやネズミは、そうでない性格のサルやネズミよりも、ずっと多くのアルコールを自己摂取する傾向があるようなのです。)
こうした性格傾向は、環境要因よりもむしろ、かなりの遺伝的要因によって、子どもに引き継がれていくこともわかっています。
このため、父親がアルコール依存症だった人が、あんなダメ人間の親のようにはなるまいと思いつつ、自分もアルコール依存症になったり、摂食障害になったり、ギャンブルにはまってしまっていたり、薬物に手を出してしまったりすることは、決して珍しいことではなく、しかもその問題のかなりの部分を遺伝子的要因が寄与しているということになるのです。
例えば、Kendler先生たちが男性の双子約2000組を使って行った大規模な研究の結果があります。
いろいろな薬物依存について、その遺伝子的要因、生育環境要因、生育環境ではない個別の環境要因、にわけて寄与率を計算してみました。 すると、ほとんどの薬物依存において、遺伝子的要因がかなり強く0.5〜0.8くらいあり、それに比較して計算された生育環境要因は0.0〜0.2くらいしかありません。
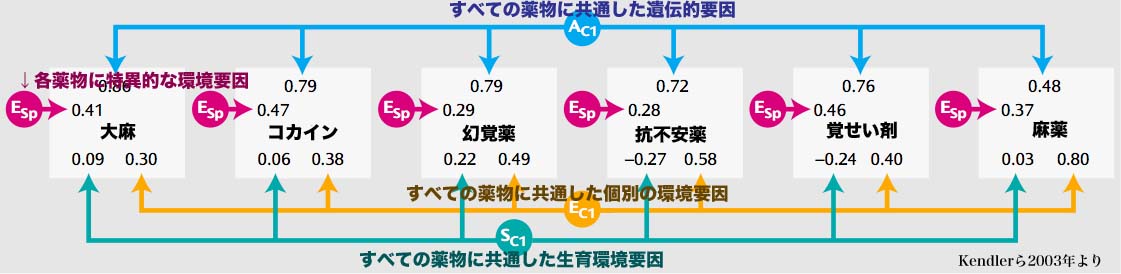
薬物依存もアルコール依存も生育環境要因よりもむしろ遺伝子的要因が大きな影響を与えていた・・・。 この事実はある意味では衝撃的だったでしょう。 その頃までは、人が薬物やお酒に溺れてしまうのは、不幸が重なって何もかも嫌になってしまうからであり、そもそもその不幸の始まりは子どもの頃から親が依存症とかで混乱した機能不全の家族の中で不幸な育ちをしてきたからではないか、と考えられていたからです。
参考書:
(1) Mayfield RD, et al. Genetic factors influencing alcohol dependence. British Journal of Pharmacology, 2008; 154: 275-287.
(2) Lejuez CW, et al. Behavioral and biological indicator of impulsivity in the development of alcohol use, problems, and disorders. Alcohol Clin Exp REs, 2010; 34: 1334-1345.
(3) Merilangas KR, et al. Familial transmission of substance use disorders. Arch Gen Psychiatry, 1998; 55: 973-979.
(4) Kendler KS, et al. Genetic and familial environmental influences on the risk for drug abuse. Arch Gen Psychiatry, 2012; 69: 690-697.
(5) Kendler KS, et al. Specifity of genetic and environmental risk factors for use and abuse / dependence of cannabis, cocaine, hallucinations, sedatives, stimulants, and opiates in male twins. Am J Psychiatry, 2003; 160: 687-695.
(6) Enoch M. The role of early life stress as a predicotor for alcohol and drug dependence. Psychopharmacology, 2011; 214: 17-31.
(7) Higley JD, et al. Nonhuman primate model of alcohol abuse: effects of early experience, personality, and stress on alcohol consumption. Proc Natl Acad Sci USA, 1991; 88: 7261-7265.
アルコール依存症の家族性 生まれと育ちII
アルコール依存症、薬物依存症、そしておそらくそれ以外のほとんどすべての病的嗜癖・依存症(摂食障害、過食を背景にした肥満症、ギャンブル依存、等々)について、そうした「依存症」になりやすい「心の弱さ」とか「依存症性格」といったものは、かなりの部分が遺伝子的要因によって決定づけられている・・・という話でした。
つまり、アルコール依存症や薬物依存症に非常にしばしば見られる「家族性」というのは、その寄与因子の大部分が「育ち(生育環境要因)」にあるのではなく、むしろ「生まれ(遺伝子的要因)」にあるのだ、ということが、動物実験や人間の双子研究・養子研究などの結果から繰り返し示されてきていたのです。
しかし、その一方で「育ち」の重要性がまったくないというわけでもありませんでした。
たとえば、動物実験で人工的に母親から引き離すとか、かわいがられなくさせるなどの操作をして、「不幸な育ち」をするネズミやサルをつくってみると、こうした不幸な子どもたちは、そのまま育って大人になると不安耐性・ストレス耐性が低く、社会性が悪く、いろいろな意味で「心の弱さ」を身につけてしまう傾向があることも示されていたのです。
実際、Higley先生たちのサルのアルコール依存症モデルの有名な実験では、子どもの頃に母親サルから引き離され、人工的な「ネグレクト(養育放棄)」の生育環境で育てられたサルは、そのまま育って大人になると、普通に幸せに育ったサルに比較して、大酒飲みになる傾向があることが示されていたのです。 こうした不幸な育ちのサルは、集団の中でお酒を飲む時の飲み方は他のサルとかわらないものの、一人きりで部屋の中にこもって飲む酒はずっと多くなる傾向があることも示されていました。
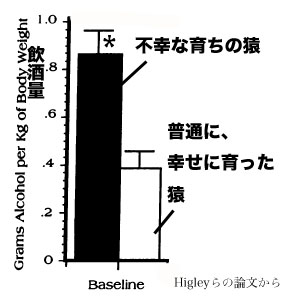
おかしいじゃないか? 双子研究・養子研究などの結果から言われている「遺伝子的要因が大部分を決定しており、その残りの大部分を個別の環境要因が決定しており、生育環境要因による寄与因子はほとんどない」という話と矛盾するじゃないか? サルの実験は、明らかに生育環境要因が少なからぬ影響を与えていることを示しているのではないか?
と言いたくもなるかもしれません。 これはいったいどういうことなのか?
Higley先生たちのサルの実験をさらにおしすすめていくと、子どもの頃に母親サルから無理矢理引き離されて不幸な育ち方をした子ザルたちみんなが「心の弱い」、大酒飲みのサルになっていってしまうのではないことがわかってきました。
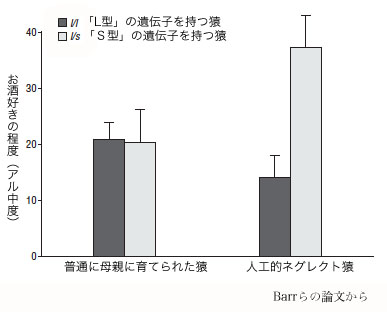
つまり、生まれ持っている遺伝子的傾向があるものは不幸な生育環境を経験すると「心の弱い」、大酒飲みのサルになってしまうのですが、また別の遺伝子的傾向のものは不幸な生育環境のもとに育ってもそうならないのでした。
たとえば、衝動性や感情コントロールに重要なかかわりがあるとされている、脳内のセロトニンを調整する遺伝子の型があります。 それがある型(「S型」)の子は、母親サルから引き離されて不幸な育てられかたをされると、脳内のセロトニン系が弱いサルになってしまい、大酒飲みになってしまいます。 しかし別の型(「L型」)の子は、同じように不幸な生育環境の中で育っても、脳内のセロトニン系はそれほど弱くならず、大酒飲みにもならないのです。
同じことが人間にも言えます。 Kendler先生たちは、生まれてまもなく物心つくまえに養子にだされた約1万8千人もの子どもたちを追跡調査し、その子が大きくなって薬物乱用をするかどうかと、その「生みの親」と「育ての親」とによる影響(遺伝的要因と生育環境要因)の度合いを計算してみました。
その結果、「生みの親」による遺伝子的なリスク要因が少ない子は、「育ての親」による生育環境がかなり悪くてもほとんどその悪影響を受けないのですが、「生みの親」による遺伝子的なリスクの大きい子は、その遺伝子的なリスクが大きければ大きいほど、「育ての親」による生育環境の悪影響を受けやすくなってしまうのでした。
結果として、病的嗜癖・依存症への遺伝子的な脆弱性をもともと持っている人が、不幸な生育環境のもとで育ってしまうと、「心の弱い」「依存症性格」になりやすくなり、その結果として病的嗜癖・依存症の「家族性」というものが生じてしまうのだ・・・・と言えそうなのです。(このため、遺伝子的要因がまったく関係しないところで、純粋な生育環境要因だけではほとんど影響を与えないといったことから、双子研究・養子研究などの計算結果では「生育環境要因による寄与率は0に近い」ということになってしまうのでした。)
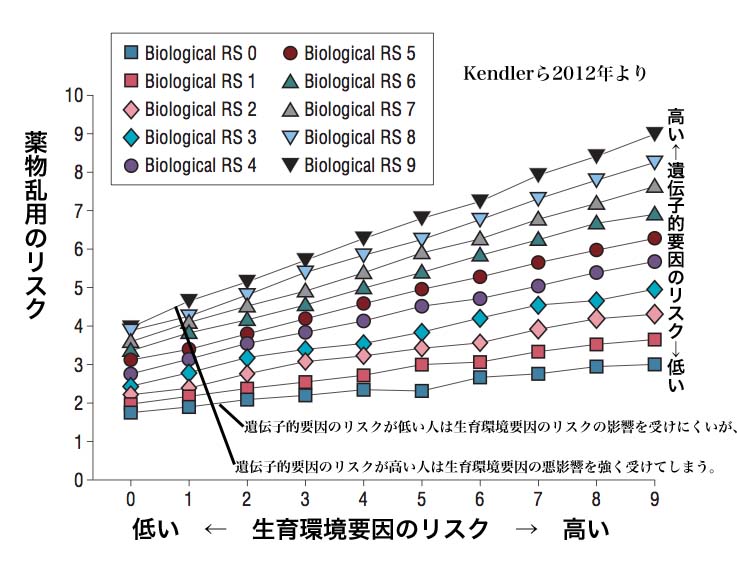
「生まれ」の不幸と「育ち」の不幸がかさなったところに、「心の弱さ」が育ってしまい、その先に病的嗜癖・依存症が生じてくる・・・。
私たちは実験動物と違って、ほとんどの場合が遺伝子的な親が育ての親になります。 病的嗜癖・依存症の問題については、これを絶望的な状況だとみる人もいるでしょう。 しかし、遺伝子は変えられませんが、環境はものすごく努力をすれば変えることができる可能性を持っているものです。 ここに希望を見ることができる人は幸いでしょう。
参考書:
(1) Mayfield RD, et al. Genetic factors influencing alcohol dependence. British Journal of Pharmacology, 2008; 154: 275-287.
(2) Lejuez CW, et al. Behavioral and biological indicator of impulsivity in the development of alcohol use, problems, and disorders. Alcohol Clin Exp REs, 2010; 34: 1334-1345.
(3) Merilangas KR, et al. Familial transmission of substance use disorders. Arch Gen Psychiatry, 1998; 55: 973-979.
(4) Kendler KS, et al. Genetic and familial environmental influences on the risk for drug abuse. Arch Gen Psychiatry, 2012; 69: 690-697.
(5) Kendler KS, et al. Specifity of genetic and environmental risk factors for use and abuse / dependence of cannabis, cocaine, hallucinations, sedatives, stimulants, and opiates in male twins. Am J Psychiatry, 2003; 160: 687-695.
(6) Enoch M. The role of early life stress as a predicotor for alcohol and drug dependence. Psychopharmacology, 2011; 214: 17-31.
(7) Higley JD, et al. Nonhuman primate model of alcohol abuse: effects of early experience, personality, and stress on alcohol consumption. Proc Natl Acad Sci USA, 1991; 88: 7261-7265.
(8) Barr VS, et al. Interaction between serotonin transporter gene variation and rearing condition in alcohol preference and consumption in female primates. Arch Gen Psychiatry, 2004; 61: 1146-1152.
(9) Francis D, et al. Nongenetic transmission across generations of maternal behavior and stress responses in rat. Science 1999; 286: 1155-1158
依存症なままでは早死にしちゃうよ? パートI
一般に、アルコール依存症は早死にしてしまうことが多いといわれています。 これはどういう意味か?
普通に考えて、大量にアルコールを摂取し続けているのは、いかにも身体に悪そうです。 アルコールによる脂肪肝、肝炎、そして肝硬変は有名ですし、胃炎や膵炎も引きおこすでしょうし、上部消化管の癌や乳癌のリスクを上げてしまうと言われてもいます。
そのうえ、アルコールの飲み過ぎ(急性アルコール中毒)で死んでしまうこともありますし、酔っぱらって事故を起こしたり、暴力事件に巻き込まれたりすることもあります。飲酒してやけになって自殺をする人もいます。
こうしたすべての「アルコール関連の、アルコールが要因となっている死亡」を調べてみると、だいたいどの調査でも全人口の死亡のうち3〜5%はアルコールが何らかの要因になっていると計算されるようです。 しかも、アルコールによる早死に
premature death は若年者ほど高まる傾向があり、スエーデンのSjogren先生たちのデータでは、全人口の死亡のうちアルコールが要因になっているのは3.5%でしたが、対象者を50歳以下に限定すると死亡のうちアルコールが要因になっているのは25%にも上ってしまうのでした。
さらに問題なのは、アルコール依存症の人の自殺リスクの高さでした。 疫学的な調査をすると、アルコール依存症の人は約7%が自殺によって死亡してしまうと見られていて、年齢によって違いますが(年齢が若いほどよりそのリスクは高くなりますが)一般人口の5〜10倍もの自殺リスクがあるという計算になります。 実際、アルコール依存症の人たちはその1/4が自殺未遂をしたことがあるという統計もあります。
アルコール摂取と自殺の関連性というのは疫学的にも明らかに出ています。 17の国と地域で調査をした結果、アルコール消費量が多い地域は自殺率が高い傾向にあることも示されていますし、計算すると、フランスでは1人あたりのアルコール消費量が1L増すごとに2.6%自殺が増え、ノルウエイでは1L増すごとに16%も増えるという結果になっていました。 さらに、これまた若い人(50歳以下)ほどそのリスク増加が顕著になるという傾向があります。
(ということは、自殺を減らす有効な手段の一つは国民のアルコール消費量を減らすことであり、そのための最も有効な手段の一つは酒税を上げることだ・・・ということは科学的にはずっと以前から言われていることなのですが、その辺はいろいろな大人の事情があって難しいのでしょう。)
これはいったいなぜなのか? アルコールという物質の薬理作用で自殺が増えてしまうのか? アルコール依存症になりやすい人の性格的要因で自殺もしやすいのか? アルコール依存症に合併して生じてくる社会的・対人関係的な問題(離婚、失職、対人関係の問題、孤立、等々)が要因になるのか?
どうやら、そのすべてが要因となっていそうなのです。
アルコール依存症を含めて依存症になりやすい、いわば「依存症性格」といったものには、衝動性の高さ/計画性の乏しさという特徴があることはお話ししました。 この性格的特徴は、そっくりそのまま自殺や自殺関連行動のリスク要因でもあります。
さらに、アルコールを飲むことで前頭前野機能がさらに低下し、衝動性の高さ/計画性の乏しさといった特徴がさらに目立ってくることになります。
もともとアルコール依存症に関連して、社会的・対人関係的な問題を抱えがちな人が、もともとの性格的特徴もあって適応的に問題解決できないところに持ってきて、さらに飲酒の影響で物事を冷静に考えることができなくなり、ついつい刹那的な「楽になる」方法を選んでしまう・・・ことも少なくないのでしょう。
さらに大きく問題なのは、慢性的な「依存症」の副作用によって人生における大切なものが依存対象の他には何一つなくなってしまい、生きている意味があまりなくなってしまい、命の重さが軽くなってしまうということです。 どういうことかというと、例の「報酬回路」の過剰使用による副作用です。
これまでの議論で繰り返しお話ししているように、「病的嗜癖・依存症」というものは脳の中の「報酬回路 reward circuitry」の過剰使用によって維持強化されているところがあります。 お酒であれ、麻薬であれ、覚せい剤であれ、過食であれ、依存症的なセックス/買い物/ギャンブルであれ、すべて同じことですが、中脳の腹側被蓋野
ventral tegmental areaから延びるドーパミン系神経細胞がドーパミンをどばーっと放出することで「いい、気持ちいい」と感じ、なおかつその行動が癖になっていくわけです。
私たちが、日々の生活の中で感じる「いい、気持ちいい」というのは、この「報酬回路」が少し働くだけの、ごくごくささやかな「幸せ感」です。 普通はそれで十分なのです。 それだけで人生には意味があり、私たちのやっていることには価値があり、それなりの幸せがあると感じるように、私たちはできているわけです。
ところが「病的嗜癖・依存症」では、この「報酬回路」が過剰使用されます。 アルコールや薬物などの依存対象という、人生においては本来的には何の価値もないことに対して、ドーパミンがどばどば放出されすぎるのです。 こうしたことが慢性的に続くと、そのうち「報酬回路」の働きが悪くなってきます。 こうなってくると、私たちが普通に日常生活で出会うようなささやかな幸せでは「幸せ感」を感じなくなってしまいます。 もはや依存対象以外のものごとには意味や価値を感じないようになってしまい、人生は生きるに値しなくなってしまうのです。 これこそが、よく言われる「依存症は人を廃人にする」ということの本当の意味です。
生きるに値しなくなってしまった人生しか持たない「廃人」にとって、つらいだけの人生など捨てたくもなるでしょう。 積極的に自殺という行動をとらなくても、アルコール依存症の人たちの中には、死んでもいいや、早死にしてもいいや、と言ってお酒を飲み続けている人も少なくないでしょう。 「依存症」をやめていくためには、より良い人生をおくることへの意味や価値を見いだせなくては、治療への動機づけができません。 しかしその人生の意味や価値を見いだす心を「依存症」は壊してしまうのです。
「依存症」は治療が難しいといわれるわけです。
参考書:
(1) Brady J. The association between alcohol misuse and suicidal behavior. Alcoholo & Alcoholism, 2006; 41: 473-478.
(2) Nock MN, et al. Cross national analysis of the association among mental disorders and suicidal behavior : findings from the WHO World Health Surveys. PLoS Medicine, 2009; 6: e1000123
(3) SjogrenH, et al. Quantification of alcohol-related mortality in Sweden. Alcohol & Alcoholism. 2000; 35: 601-611.
(4) Blum K, et al. Activation instead of blocking mesolimbic dopaminergic reward circuitry is a preferred modality in the long term treatment of reward deficiency syndrome (RDS) : a commentary. Theoletical Biology and Medical Modelling, 2008; 5: 24
依存症なままでは早死にしちゃうよ? パートII
拒食症、過食嘔吐症、過食症といった「摂食障害 eating disorder」が一種の「病的嗜癖・依存症」だと認識している人は意外に少ないようです。 しかし、摂食障害という症状を維持強化している脳内のメカニズムはその他の「病的嗜癖・依存症」と共通するところもありますし、さらに遺伝的にも症状経過的にもその他の「病的嗜癖・依存症」と関係する(相互乗り入れする)こともあって、摂食障害はアルコール依存症や薬物依存症、ギャンブル依存、買い物依存、などの一連の「病的嗜癖・依存症」の一種とみなして良い側面もあるでしょう。
摂食障害の中でも、その死にそうなくらいに激やせしているショッキングな外見から「拒食症=神経性食思不振症 anorexia nervosa」の人は、それ以外の摂食障害(過食嘔吐症、過食症)に比べて重症だと思われがちです。 実際に有名人が拒食症のために栄養失調死したという芸能ニュースなどを聞くと、摂食障害の中でも拒食症は特に「死に至る病」だという認識が一般の人にはあるでしょう。
では、実際にどうなのか? 本当に拒食症は「死に至る病」であり、拒食症の人たちは早死にしてしまうことが多いのか?
そこでスウェーデンのPapadopoulos先生たちは、拒食症のために入院したことのある人たちを約6000名も集めて、平均13年間も長期間追跡調査しました。 その結果、この追跡期間中に265人(全体の4.5%)もの人が死亡していました。これは同年代の一般人口の人たちと比較して約6倍もの死亡リスクがあるということになります。
問題はその死亡原因のうちわけです。 なにしろ激やせとそれに伴う栄養障害による身体の衰えがあるであろう拒食症のことですから、弱った身体に感染症を起こしたり、心血管障害を起こしたりして死んでしまう人も結構いました。 しかし264人の死亡者の約半数は「不自然死」だったのです。 しかも1/3は自殺でした。 これは同年代の一般人口の人たちに比較して約10倍もの自殺リスクがあることになります。 (もっとも死ぬほど激やせしていく拒食症は、それ自体が積極的な手を下さないまでも自殺行為と言えなくもないので、自殺か、自殺ではない拒食による死亡か、という間に明確な一線を引くことは出来ないでしょう。) さらに、アルコール依存症を合併してしまい、それによる死亡もありました。 さらにさらに、犯罪被害による死亡(他殺)も同年代の一般人口の人たちに比較して5倍ものリスクがありました。
こうしてみると、拒食症の人は早死にしやすい、といっても、それはかならずしも単純に痩せすぎて身体をこわして早死にしてしまうということを意味するのではなさそうなのです。
ここにアルコール依存症の人が早死にしやすい、ということとの類似を見ることができるでしょう。 アルコール依存症の人が早死にしやすいといっても、それはかならずしも単純にアルコールの飲み過ぎで身体をこわして早死にしてしまうということを意味するのではなかったことと似ているのです。
では、拒食症 anorexia nervosa以外の摂食障害(過食嘔吐症、過食症)ではどうでしょう?
拒食症の人と違って、過食嘔吐症や過食症の人は、外見的に必ずしも死にそうなほどの激やせをしていることがないせいか、一般の人たちは、より軽症だとみるむきがあります。 本当にそうでしょうか?
Crow先生たちは、(入院ではなく)外来に通院する、拒食症、過食嘔吐症、過食症(Crow先生たちの研究では「特定不能の摂食障害」という呼び方にされています)などいろいろな摂食障害の人たちを集めて8年〜25年の追跡調査をしました。その結果、やはり拒食症は4.0%もの死亡率があったのですが、過食嘔吐症も3.9%、過食症でも5.2%もの死亡率があったのです。
拒食症以外の摂食障害も、拒食症なみに「死に至る病」ではないですか。
しかも、死亡原因を自殺に限って計算してみると、同年代の一般人口の人たちに比較して、拒食症でも、過食嘔吐症でも、過食症でもあまりかわらず、約4〜6倍の自殺リスクがあると計算されるのです。
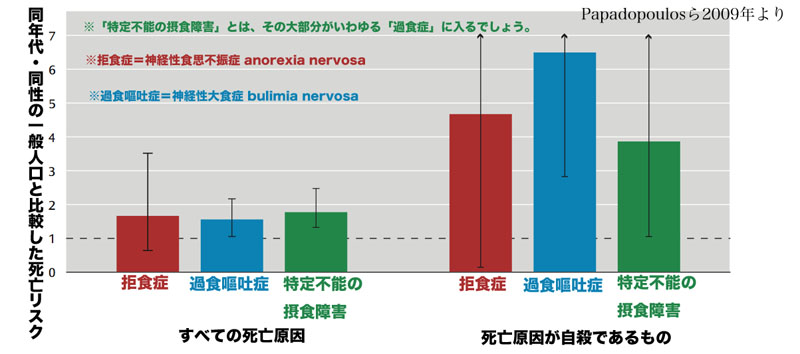
実際、自殺既遂にまでいたらなくても、自殺未遂や自傷行為は、より衝動的な性格傾向の強い過食嘔吐症や過食症の人たちに目立つところがあり、実際、これらの人たちの約1/4は自殺未遂をしたことがあるという統計もあります。
では、アルコール依存症でも、摂食障害でもない、他の「病的嗜癖・依存症」ではどうでしょうか?
例えばギャンブル依存症 pathological gamblingがあります。 この人たちも自殺既遂や自殺未遂が多いことが知られていて、約1/4もの人が自殺未遂をしたことがあるという統計もあります。 しかも、こうした自殺への傾向は、ギャンブルにのめり込んでいればのめり込んでいるほど強くなるのです。
なぜそうなってしまうのか? なぜ「病的嗜癖・依存症」の人たちは生きることの価値や意味を失い、命が軽くなり、自殺を選びやすくなるのか?
・・・アルコール依存症と自殺の問題で議論したことをわざわざ繰り返す必要はないでしょう。 「病的嗜癖・依存症」とは、そういう恐ろしい病気なのだということなのでしょう。
そして、この本当の恐ろしさを知らないでいる人は少なくないのです。
参考書:
(1) Latxer Y & Hochdorf Z. Dying to be thin : attachment to death in anorexia nervosa. The Scientific World Journal, 2005; 5: 820-827.
(2) Papadopoulos FC, et al. Excess mortality, causes of death and prognostic factors in anorexia nervosa. British Journal of Psychiatry, 2009; 194: 10-17.
(3) Bulik CM et al. Suicide attempts in anorexia nervosa. Psychosomatic Medicine, 2008; 70: 378-383.
(4) Crow SJ, et al. Increased mortality in bulimia nervosa and other eating disorders. Am J Psychiatry, 2009; 166: 1342-1346.
(5) Petry NM & Kiluk BD. Suicidal ideation and suicide attempt in treatment-seeking pathological gamblers. J Nerv MEnt Dis, 2002; 190: 462-469.
依存症なままでは早死にしちゃうよ? パートIII
「病的嗜癖・依存症」の人は、なぜどんどん進行性に、依存対象以外のものごとに対して興味・関心がなくなってしまい、あんまり大切なものがなくなってしまい、人生を生きることの価値や意味がなくなってしまい、枯れ葉一つの重さもないくらいに命の重さが軽くなってしまうのか?
これをBlum先生たちは「報酬回路不全症候群 reward deficiency syndrome (RDS)」と表現して説明しています。
つまりこういうことです。 生まれつきの体質として(遺伝子的要因として)、「報酬回路 reward circuitry」の働きが弱い人というのはあります。
これは、生まれつき身体が大きいとか小さいとか、頭が良いとか悪いとか、運動ができるとかできないとか、注意力・集中力が良いとか悪いとか、そういったことと同じ「ばらつき」です。 生まれつきの能力のばらつきとして、運動ができない子でも、それでも地味で地道な努力を続けて練習を重ねていけば、それなりにできるようになるものです。 逆に、不得意だからといって避けていると、どんどんできなくなります。 同様に、生まれつきの能力のばらつきとして頭が良くなくて勉強ができない子でも、それでも地味で地道な努力を重ねることで、少なくともある程度の成績は出せるでしょう。 逆に、不得意だからといってしないでいると、ますます勉強がわからなくなり嫌いになり、手がつけられないほどできなくなってしまいます。
生まれつきの「報酬回路」の働きの弱さについても同様です。 こうした人たちは、生まれつき「報酬回路」の働きが弱いために、普通の人がちょっとしたことで感じることができるはずの、ささやかな幸せ感をなかなか感じることができず、ちょっとしたものごとに対して本当の意味での幸せで積極的な興味・関心を持つことが難しいものです。 それでも、ささやかな幸せを感じることができるように、地味で地道な努力を積み重ねていくことで、おそらくは「報酬回路」の弱さの問題も克服できたかもしれません。 ところが現代社会では、地味で地道な努力などしなくても、安易で刹那的なやり方で「幸せ感」を感じる方法は、いたるところにいくらでもあるために問題が生じてくるわけです。
勉強が苦手な子が、勉強という地味で地道な努力をしていくことは大変なことです。 しかし勉強ができるようになるための王道はないので、地を這うような地味で地道な努力を続けるしかないのです。 運動ができない子にとって、みんなから馬鹿にされながらも地味で地道な練習を続けていくことは大変なことです。 それでも、上手くなるにはそれしか方法がないのです。 それしか方法がないから、地味で地道な努力を続けていく。 そのうちに、それまではできなかったことができるようになっていき、それまでは耐えられなかったことが耐えられるようになっていき、わからなかったことがはっきりと見えるようになってくる。 苦しさの向こう側があることを、最初からできる人からすると無駄なことのように見えるかもしれない地味で地道な努力を続けることの大切さがあることを、知るようになるわけです。
ところが「幸せ感」を感じる方法には王道があるのです、困ったことに。 強烈な刺激によって「報酬回路」を直接ビンビン刺激してしまえば良いのです。 アルコールであれ、麻薬・覚せい剤であれ、過食であれ、強迫的なセックスであれ、「報酬回路」に強烈な刺激を与えることで、刹那的には「幸せ感」が安易に手に入れられてしまうのです。
こうして、生まれつき「報酬回路」の働きが弱い人たちのうち少なからぬ人たちは、この安易で刹那的な「幸せ感」の罠にはまってしまうのです。 現実生活が不安や辛いことでいっぱいな人は、なおさらそこからの逃避として、この安易で刹那的な「幸せ感」の中に逃げ込んでしまいやすいでしょう。
ところが、こうして「報酬回路」を強烈に、過剰なまでに、ビンビン刺激するようなことを慢性持続的に繰り返していると、そのうち「報酬回路」の働きがますます弱まってくることになります。 すると、もっともっと強烈な刺激を与えなくてはいけなくなり、そうするともっともっと「報酬回路」の働きが弱まっていくことになり・・・という悪循環です。
こうして行き着く先は「廃人」です。 つまり、依存対象以外のことには、ほとんど一切「報酬回路」が働かなくなり、人生において大切なこと、価値あることがほとんど一切なくなってしまうのです。 アルコール/薬物依存にしても、摂食障害にしても、ギャンブル依存にしても、ほとんどすべての「病的嗜癖・依存症」において「そればっかり」になってしまうのは、こういうメカニズムが考えられていて、これを「報酬回路不全症候群」と呼ぶわけです。
(もっとも、依存対象に依存する理由には微妙に男女差があります。 男性は「いい、気持ちいい」というポジティブな感情を得たくて依存症になる傾向がありますし、女性は不安や辛さなどネガティブな感情から逃れたくて依存症になる傾向があります。「報酬回路」の過剰使用を、主には快感を得るために使うのか、主には不快感から逃れるために使うのか、という違いはあるものの、基本的なメカニズムは同じであると考えられます。)
でも、本当にそうなのか? 本当にそんな理屈が言うようなことが脳の中で起こっているのか? 本当に「病的嗜癖・依存症」の人たちの報酬回路は機能不全になっているのか?
そこで、Wrase先生たちは、断酒中のアルコール依存症の人を集めて、アルコールに関連した写真を見せてどの程度の興味・関心を引くか、アルコールに関連しないインセンティブ(単純な作業でお金がもらえる、失敗するとお金を失う、というゲームのようなもの)を与えてどの程度の興味・関心を引くか、ということを健常者と比較してみました。
すると、当たり前のことですが、アルコールに関連した写真は、アルコール依存症の人は、健常者に比較して、より強く「お酒が飲みたい!」という渇望を生じましたし、それを反映するかのように「報酬回路」の側坐核を含む腹側線条体がより強く活動しました。
しかし、お酒に関連しないインセンティブに対しては、気持ち的には健常者と同じように取り組み、同じような成績を残せたのですが、「報酬回路」の側坐核を含む腹側線条体の活動性は健常者に比較して低いものでした。 しかも、アルコール依存・渇望の程度が強いほど、アルコールに関連しないインセンティブに対する報酬回路の無反応さの度合いは強くなっていました。
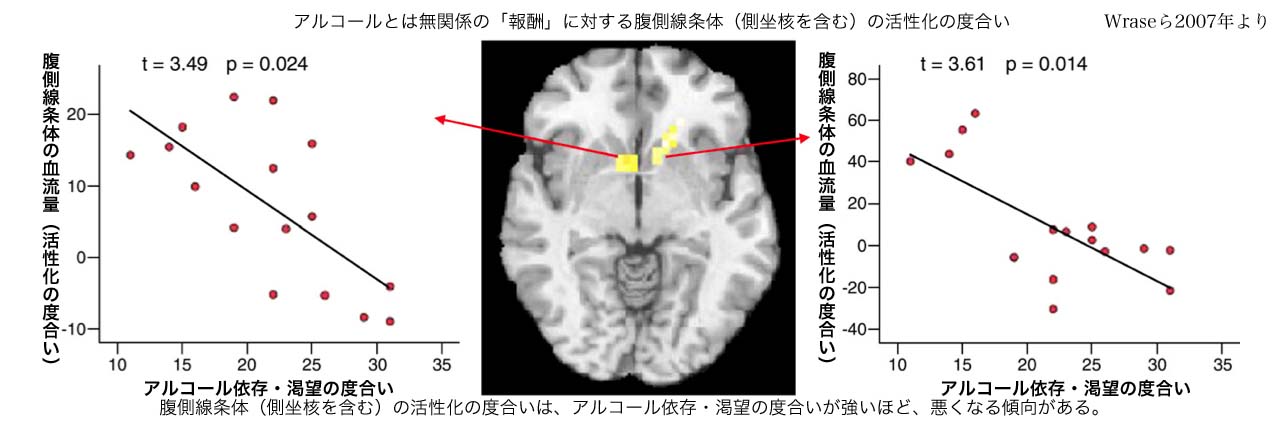
つまり、やはり依存対象に対しては渇望と言えるほどの強い興味・関心を示すものの、それ以外のものごとに対する興味・関心は(心の動きや行動レベルではなく)脳の反応のレベルから弱ってしまっていたのです。
また、Wagner先生たちは、摂食行動の異常がなくなった、しかし人生に本当の意味での喜びや楽しみを見いだせていない「回復した」拒食症の女性を集めて、摂食行動には何の関係もないインセンティブ(カードゲームのようなもので勝つとお金をもらえ、負けるとお金を失う、というもの)を与えて、その時の「報酬回路」の働きが健常者と違うかどうかを見てみました。
すると、健常者ではゲームに勝つか負けるかで「報酬回路」の一部である腹側線条体の反応に違いがあるのですが、元拒食症の人たちはゲームに勝っても負けても腹側線条体は同じような反応しかせず、やはり何らかの意味で「報酬回路」が壊れてしまっていることを示唆していました。
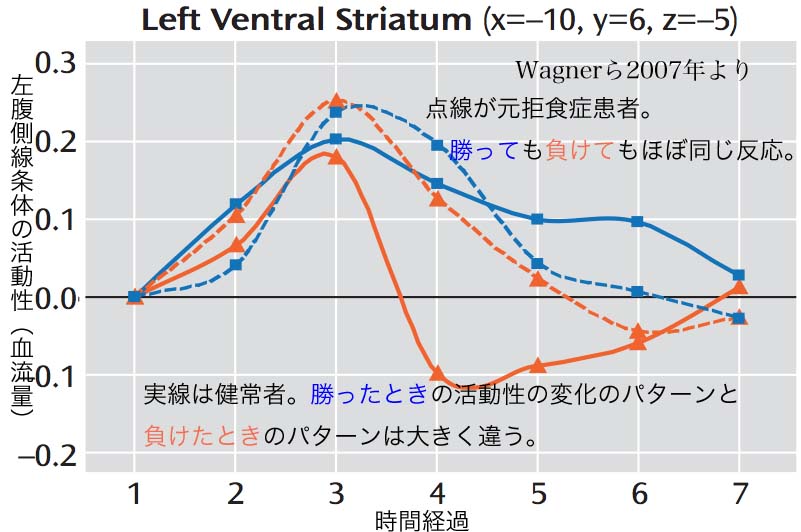
私たちの遠い祖先がまだ原始人だった頃は、「報酬回路」の過剰使用の問題など全く想定外だったでしょう。 このため、原始人の頃とほとんど変わらない脳を持っている私たちは、「報酬回路」の過剰使用と、それが引き起こす「報酬回路不全症候群」に対する有効な防御手段を持ち合わせていないのです。 私たちにできることは、この構造上の弱点を認識して、危険を遠ざけるようにしておくしかないわけです。 たぶん・・・。
参考書:
(1) Blum K, et al. Activation instead of blocking mesolimbic dopaminergic reward circuitry is a preferred modality in the long term treatment of reward deficiency syndrome (RDS) : a commentary. Theoletical Biology and Medical Modelling, 2008; 5: 24
(2) Nesse RM & Berridge KC. Psychoactive drug use in evolutionary perspective. Science, 1997; 278: 63-66.
(3) Wrase J, et al. Dysfunction of reward processing correlates with alcohol craving in detoxified alcoholics. Neuroimage, 2007; 35: 787-794.
(4)Wagner A, et al. Altered reward processing in women recovered from anorexia nervosa. Am J Psychiatry, 2007; 164: 1842-1849.
過食依存症=フードアディクションの恐怖
「病的嗜癖・依存症」をつくりだしている脳内のメカニズムは「報酬回路 reward system」の慢性的な過剰使用にある・・・という話を続けてきました。
ところで、もともと、この「報酬回路」は生き物が生存・繁殖していくために必要な行動を動機づけるためにあるものです。 この回路があるから、食べること、セックスすること、などの基本的な生存・繁殖に必要な行動が導かれ、意識的にも「いい、気持ちいい」こととして感じられるわけです。
でも、へんです。 食べることやセックスすることは、確かに多くの人にとって、(時と場合と身体の状態によりますが)「したい」と感じ、それを得ようと行動するように動機づけられており、「いい、気持ちいい」と感じるようにできてはいますが、だからといって食べることやセックスすることに「病的嗜癖・依存症」のようになってしまうことは、ほとんどありません。
これはいったいなぜなのか?
簡単なことで、こうした生き物が生きて繁殖していくために必要な自然な行動は、普通の生活をしていれば、「報酬回路」を少しだけ働かせるのであって、依存性のある薬物のように過剰に刺激することはないのです。
「普通の生活をしていれば」という但し書きをいれたのは、普通ではない生活習慣をすることで、「報酬回路」を過剰に刺激することもできるからです。
例えば、ネズミを使った実験で、ネズミたちに餌を与えず、しばらくずっと飢餓状態にします。 そのあと急に甘い甘い砂糖水を好きなだけ飲めるようにします。 そしてその後また絶食にします。 そしてその後また急に砂糖水を好きなだけ飲めるようにします。・・・といったことを繰り返していると、長い我慢の時間の後での「むさぼるように甘い物を食べる」という行動に対して過剰に「報酬回路」が働くようになり、薬物依存で生じるのときわめて類似した脳内の変化が生じるようになります。 つまり、甘い物に対する食べ物依存症 food addiction / sugar addiction が形成されてしまうのです。
脳内の「報酬回路」の過剰使用と、それが慢性的に繰り返されることによって起こる鈍化が、その他の病的嗜癖・依存症と同様に、食べ物依存症でも生じます。 甘い物を我慢している間は、甘い物に対する異常なまでの「欲しい」という気持ちが高まりますし(craving)、だんだん不安や落ち込み感などのネガティブな気分が高まってきますし(withdrawal)、甘い物を手にしてしまうと止められなくなって過剰に摂取(過食)してしまいます(bingeing)。 これらの「症状」は、薬物依存症などと同様に、脳内のドーパミン系や脳内麻薬様物質系が関与して形成されていると考えられます。
これは薬物などで生じる病的嗜癖・依存症と、行動パターン的にも、脳内のメカニズム的にも、ほとんど同じです。
そして、どうして無理なダイエットをした後で、しばしば過食症(過食依存症、甘い物依存症)になってしまうのか? がおわかりになると思います。 哀れなネズミたちを甘い物依存症にするための上記の実験操作とほとんど同じ事を自分で自分にしていることになるからです。 人間もネズミと同じように、絶食と過食を繰り返していると、どうしても脳内の「報酬回路」の過剰使用が生じてしまい、繰り返せば繰り返すほどに「報酬回路」が狂ってしまい、どうしても食行動に対する「病的嗜癖・依存症」になってしまうのです。
過食依存症(過食症)が、アルコールや麻薬・覚せい剤などの薬物依存と類似した「病的嗜癖・依存症」であることを示唆する、もう1つの興味深い話があります。
もともとアルコール依存症だったり、(父親がアルコール依存症だったなど)アルコール依存症の家族歴がある人、つまり遺伝子的・体質的にアルコール依存症になりやすい「報酬回路」の脆弱性のある人は、そうでない人に比べて、甘い物に対して「報酬回路」が過剰に働きやすく、甘い物好きになりやすく、甘い物依存症/過食依存症(過食症)になりやすいと考えられるということです。
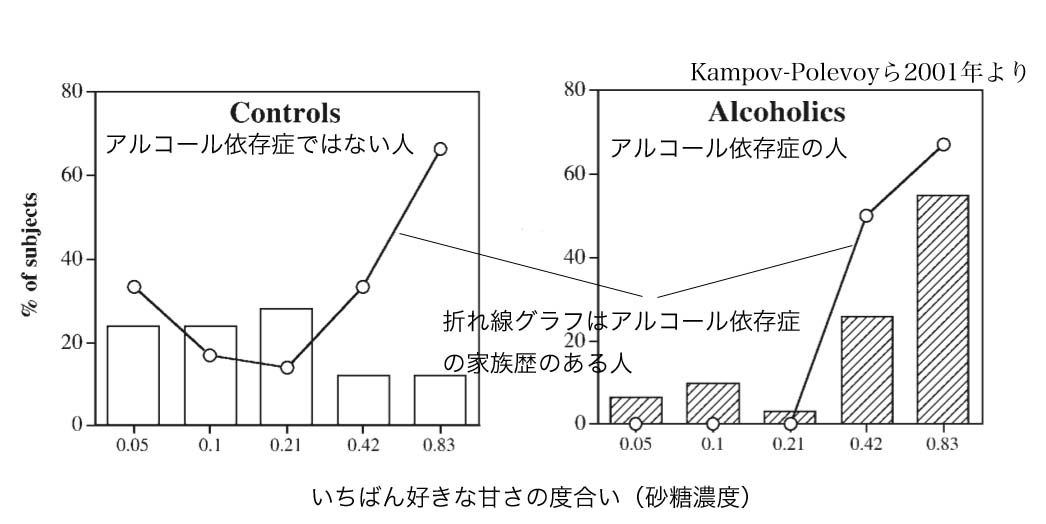
これに関連して、Kampov-Polevoy先生たちは、現在断酒しているアルコール依存症の人と、健常者をたくさん集めて、どのくらいの甘さの飲み物を好きだと感じるかを調べてみました。
普通の人は、甘さの度合いが砂糖濃度にして0.3Mくらいまでが「おいしい」と感じ、それ以上になってしまうと甘ったるくて嫌になってくることが多いのです。
ところが、アルコール依存症の人や、自分自身は今はアルコール依存症でなくても親がアルコール依存症だったという人(遺伝子的・体質的にアルコール依存症になりやすいと考えられる人)は、0.3M以上のより甘さ刺激の強い甘さの方が好きな傾向があったのです。 実際、最高に甘い0.83Mが一番好きだと答えた人が、アルコール依存症の人やアルコール依存症の家族歴のある人では約半数もいました。
(昔ながらの「コカコーラ」が砂糖濃度0.33Mだと言いますから、昔ながらの「コカコーラ」よりも甘い方が好きな人は、脳の報酬回路の脆弱性的には、やばいかもしれません・・・)
過食依存症(過食症)の人たちの中には、アルコール依存症の家族歴がある人(父親がアルコール依存症だったなど)が少なくない印象です。 こうした人たちは、もともと遺伝子的・体質的にアルコール依存症になりやすい、生まれつき「報酬回路」に脆弱性がある可能性が高いと考えるべきであって、無理なダイエットや過食に対しては人一倍気をつけていなくてはいけないのでしょう。
糖分や脂肪分の多く含まれる「お菓子」などカロリーの高い食べ物を制限して体重を減らそうと努力する若い女性は多いでしょう。中には極端に食事制限をして短期間に激やせする人もいます。こうした「ダイエット」をする若い女性は、誰も過食依存症(フード・アディクション food addiction)になろうと思ってそうしている人などいないでしょう。しかし、多くの人の自制心には限界がありますから、ダイエットをして好きなものを我慢している時と、我慢ができなくてたくさん食べてしまう時を繰り返してしまう人がけっこういます。もともと性格的に衝動性が高かったり自制心が弱かったりする人はなおさらです。ところが、このようにして高カロリーの嗜好食品を著しく制限する時と、我慢できなくて無茶食いしてしまう時とを交互に繰り返すことは、脳の中の「報酬回路」を過剰に刺激することによって、過食依存症(フード・アディクション)への道まっしぐらではあるのです。
食べ物の中でも特に嗜好性の強い「お菓子」のようなものは、糖分や脂肪分が多く含まれていて、高カロリーであり、その分だけ脳内の「報酬回路」を強く刺激するところがあります。
そこに加えて、これを食べるタイミングを「間欠的で過剰」にすると、「報酬回路」の過剰刺激がさらに強まり、依存症とほとんど同じメカニズムで依存と習慣性が形成されていくわけです。
だとすると、このように形成された「過食依存症=フード・アディクション」を治していくには、薬物依存症やその他の依存症を治していく方法と似たようなやり方でいけるのではないでしょうか?
薬物依存症などの治療において「曝露療法 exposure therapy」という行動療法が使われることがあります。「曝露療法」は『不安障害編』でもさんざん出てきたあの方法のことで、不安に対する曝露療法は、わざわざ不安を引き起こすものに向き合い、不安になっても逃げ出してしまうことをせず、自分の中に生じてくる不安をしっかりあるがままに体験し、それを繰り返しているうちに不安に対する耐性がついてくるというものでした。病的嗜癖・依存症おける「曝露療法」もほとんど同じ発想です。つまり、「欲しい」「したい」という渇望感cravingを引き起こすものにわざわざ向き合い、どうしようもない渇望感が生じても「してしまう」という行動化はせず、ただ自分の中に生じてくる、寄せては返す波のような渇望感をしっかりあるがままに体験し、それを繰り返しているうちに渇望感に対する耐性がついてくる・・・というものです。 例によって、かなりスパルタな治療です。
これを「過食依存症=フード・アディクション」に応用したらいいのではないか?と、Jansen先生たちは、小規模な実験的な治療を行ってみました。6人の過食症の人を「曝露療法」で治療し、これを普通の「セルフ・コントロール法」を学んだ6人の過食症の人と比較してみたのです。
普通の「セルフ・コントロール法」では、その人が過食したくなってしまう時間、場所、状況をできるだけ避け、過食のかわりに別の行動(運動など)で置き換える、イライラしたり落ち込んだりしたときに物事の考え方/とらえ方を変えてみる、というやり方を練習しました。
これに対して「曝露療法」では、過食したくなるような状況で過食したくなる食べものにあえて向き合い、それを手に取り、匂いをかぎ、ちょっと口をつけてみて、こうして渇望感がむらむらわいてくるようにしながら、あるがままにその感情に向き合い、それでも過食という行動にはうつさないようにするという練習を繰り返します。 1回の練習あたり1時間半、しかもこれを週3回練習します。 かなりのスパルタです。 ヘビの生殺しです。 すごい苦行です。
さて、こうした練習をそれぞれ2ヶ月間みっちり行った結果はどうだったか?
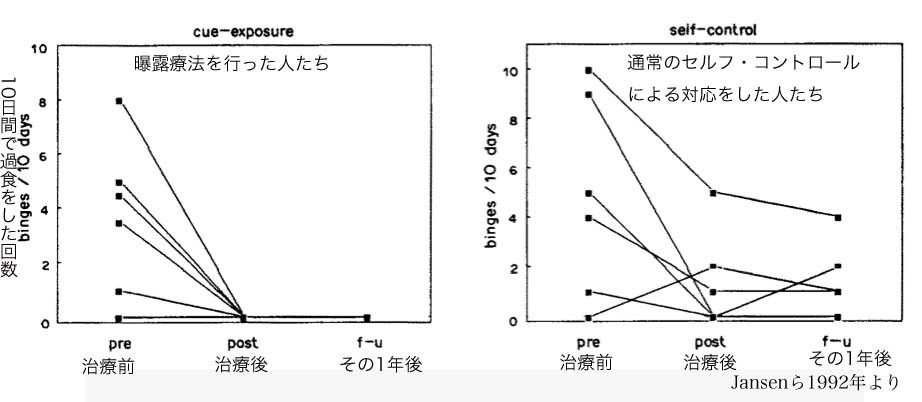
どちらの治療も過食という行動を減らすのに有効でした。 が、グラフを見ておわかりのように、「曝露療法」の方がよりしっかり良くなっていますし、1年後の追跡調査の時点でも改善が持続していました。(普通の「セルフ・コントロール法」では、過食をしない状態を続けられていたのは1/3しかいませんでした。)
過食症や過食嘔吐症などの摂食障害には、こうしてみると、やはり「病的嗜癖・依存症」の一種としての側面がありそうです。もっとも、そうでない側面もあるので、摂食障害については、このずいぶん後で『身体に表れる心の問題編』の中でもう一度扱っていく事にします。
参考書:
(1) Avena NM, et al. Evidence for sugar addiction : behavioral and neurochemical effects of intermittent, excessive sugar intake. Neurosci Biobehav rev, 2008; 32: 20-39.
(2) Kampov-Polevoy AB, et al. Association between preference for sweets and excessive alcohol intake : a review of animal and human studies. Alcohol & Alcoholism, 1999; 34: 386-395.
(3) Kampov-Polevoy AB, et al. Sweet liking and family history of alcohoism in hospitalized alcoholic and non-alcoholic patients. Alcohol & Alcoholism, 2001; 36: 165-170.
(4) Avena NM et al. Sugar and Fat bingeing have notable differences in
addictive-like behavior. The Journal of Nutrition, 2009; 139: 623-628.
(5) Corwin RL. Bingeing rat : a model of intermittent excessive behavior?
Appetite, 2006; 46: 11-15.
(6) Pelchat ML. Food addiction in humans. The Journal of Nutrition, 2009;
139: 620-622.
(7) Jansen A, et al. Cue-exposure vs self-control in the treatment of binge
eating : a pilot study. Behav Res Ther, 1992; 30: 235-241.
アルコール依存症の治療は実はけっこう難しい パートI
アルコール依存症は、数ある「病的嗜癖・依存症」の中でも最も多く、最も社会に与える影響も大きいこともあって、その治療についても昔からよく研究されてきました。
その結果、わかってきたことは、この問題の治療は実は相当に難しい・・・ということでした。
「お酒なんて、やめるのは簡単だよ。俺なんて何回やめたかわからないよ」という人がいるように、アルコール依存症の治療の難しさは、飲酒という行動を「やめ続ける」ことの難しさなのです。 再発しないことの難しさなのです。
それまでの研究で、
(1)アルコール依存症に対する入院治療は、治療初期に断酒目的入院(detoxification:略して「デトックス」とかいいます )をすること以外は、あまり追加的な効果を望めず、そのあまりの費用対効果の悪さのために、高い入院費を正当化できない。
(2)アルコール依存症の背景として家族要因があることは確かであるが(時に、アルコール依存症の患者本人を依存症にさせている家族のことを「イネイブラー」と呼ぶことがあるくらいに)、家族に対する心理的介入は、家族行動療法 behavioral famiy therapy以外にはほとんど効果を科学的に実証できていない。
(3)長期間かけて行うカウンセリングの効果は、短期間行う動機づけ面接以上のものを十分には示しておらず、費用対効果が疑問である。
(4)嫌酒薬(ジスルフィラム;商品名「ノックビン」、シアナマイド)は、それを服用することでお酒がまずくなり(というより、お酒が飲めない体質になり)理屈的には飲酒行動の予防になるはずなのではあるが、実際にはその効果はかなり疑問。
(5)アルコール依存症も脳内の「報酬回路」が関与しているため、脳内麻薬様物質受容体のブロッカーであるナルトレキソンなどがある程度有効であることが示されているが、日本では認可されていない。(ほかに幾つかの抗てんかん薬の有効性・有用性も示されているが、やはり、日本では「てんかん」以外の使用はできないことになっている。)
などのことがわかっていました。 結局、アルコール依存症に対してある程度効果があるかもしれないと思われる心理的介入は、(1)飲酒という問題行動に頼ることがないように、そのような場合に別の対処法(コーピング・スキル)を身につけさせていくような「認知行動療法」、(2)スピリチュアルな生きることの意味を見いだしていくことを促し、AA(断酒会)への参加を強くすすめる「12ステップ療法」、(3)医者から専門的な立場でアルコール依存症についての心理教育を行い、本人の「これじゃまずい、やめなくちゃ」という気持ちを引き出すことを重視し、ほんの数回だけ話し合いを持つ「動機づけ面接」、(4)家族内のより良いコミュニケーションと関わり合いの行動レベルでの改善を重視する「家族行動療法」、くらいしかあがってこなかったのです。
では、これらの心理的介入が、実際にどれだけ有効なのでしょうか? そして、どんなタイプの患者にどんなタイプの治療が合うのでしょうか?
というわけで、ずいぶん昔に、米国でProject MATCHという名前の非常に大規模な研究が行われました。 アルコール依存症/アルコール乱用で治療を求めてきた人たちを、ある人はまず入院治療から入って、またある人たちは最初からずっと外来での通院治療という形で、3ヶ月間の心理的介入の治療を行い、その後15ヶ月ちゃんとお酒をやめられているか、問題飲酒・問題行動を再発していないかを追跡調査したのです。
3ヶ月間の心理的介入として行われたのは、(1)認知行動療法(全12回)、(2)12ステップ療法(全12回)、そして(3)動機づけ面接だけ(全3回)、でした。
その結果は・・・なんと、3つのやり方はほとんど臨床的に意味のある差を示しませんでした。「認知行動療法」や「動機づけ面接」ではお酒を控えることを促すものの、完全に断酒することを強く求めないのに対して、「12ステップ療法」は完全な断酒を求めるところがあるため、重症度が低い人たちに限って、完全断酒は「12ステップ療法」が有意にうまくいく傾向がありました。 しかし、重症度が高い人たち、つまり相当なアルコール依存症の人の場合は、その差はなくなってしまい、結果としてほとんどの人にとって、どんな治療を行おうが、その治療効果は「どんぐりの背比べ」だったのです。
つまり、3ヶ月間みっちりと(全12回)治療面接を行う「認知行動療法」や「12ステップ療法」は、たった3回だけ面接を行うただの「動機づけ面接」に比較して、それだけみっちりやったことの意味を示せなかったことになります。
しかし、そうは言ってもProject MATCHの結果が示していたのは、どの治療をやっても、治療前に比較して治療後は、飲酒の頻度も飲酒の量も激減する、ということでもありました。
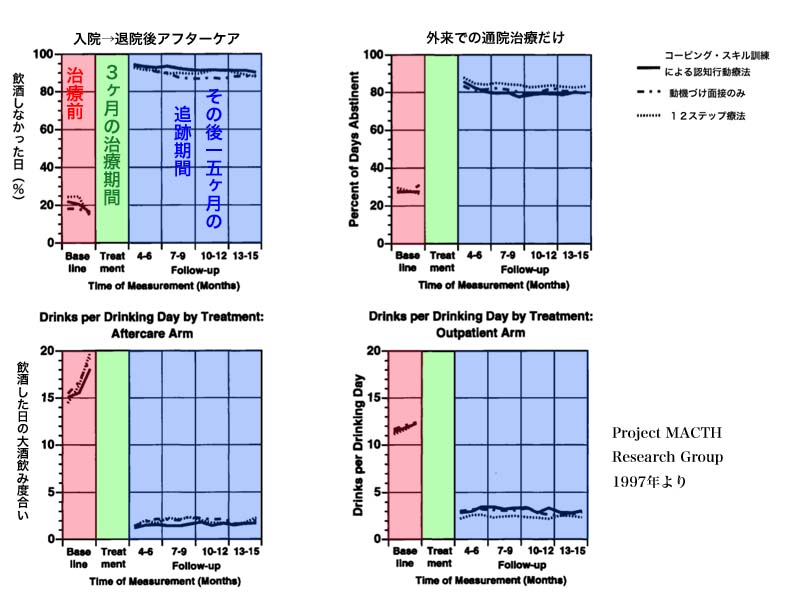
上図は治療前後での「飲酒頻度(飲まない日の割合)」と「飲んでしまった時の飲酒量」の変化。
どの治療を行っても同じように改善していることがわかる。ただし、本人の自己申告による。
下図は追跡期間のお酒をやめるという行動の生存曲線。
上段は「断酒」について。
さずがに「断酒」はハードルが高かろうというので、
「連続して大酒を飲んでしまった」というのを本当の「再発」を考えたものが下段。
追跡調査が終わる15ヶ月後には約半数の人が結局「再発」してしまっているが、
逆に言うと約半数の人は「生き残っている」ことになる。
ただし、飲んだ/飲まないは本人の自己申告による。
・・・あ、縦軸の説明が間違っていますね。「連日大酒を飲んでしまった人の割合」ではなく、
「連日大酒を飲んでしまうことがなかった人の割合」です。
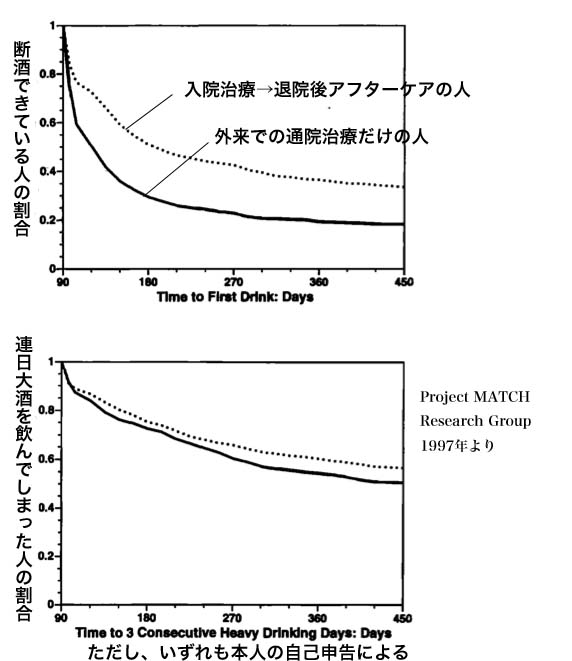
「なんだ、『どんぐりの背比べ』とは言っても、逆に言うとどれも同じようによく効くということじゃないか」と思うかもしれません。 じゃあ、なぜアルコール依存症の治療は難しいなどと言うのか?と。
ところがProject MATCHのデータをもう少しよく見てみます。 すると、患者たちの中には、この治療に参加すると登録しておきながら、実際には1回も治療面接に出てこなかった人たちもいました。 要するに、本当の意味では「治療」なんて受けていないのです。 ところが、その後の追跡調査では、そうした人たちも、治療前に比較して治療後は(とはいえ、「治療」なんてしていないわけなのですが)、飲酒の頻度も飲酒の量も、やはり激減していたのです。
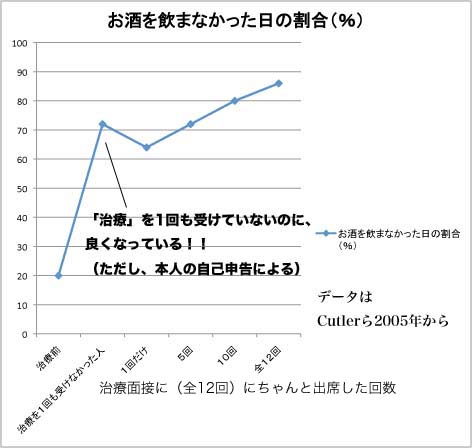
なんだ?これは??
考えられるのは2つあります。
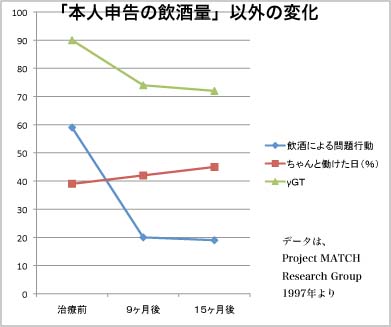
一つは追跡調査で患者が「飲んでいません」と言っていたのが嘘だったという可能性。 というのも、アルコール依存症の人たちはひとたび治療が始まって自分の飲酒行動・問題行動に監視の目が向けられると、本当は飲んでいても、本当は問題行動を起こしていても「やっていません」と嘘の報告をすることが多いことが知られているのです。そういわれて見ると、「飲んでいません」というわりには、アルコールを飲むと数値が上がることが知られているγGTという血液検査の結果が治療後でも結構高いです。
もう一つは、いわゆる「ホーソーン効果」というか、追跡調査のために定期的に飲酒行動をチェックされること自体に治療効果(飲酒予防効果)があるという可能性。 毎回のように「お酒飲んでいませんか?」とチェックされるし、そのたびにちょっとした励ましもされちゃうものだから、「じゃあ、お酒飲まないようにしないとな・・・」という気持ちにされ、実際に飲酒行動が抑制されていたのかもしれません。
いずれにしろ、この辺から示唆されるのは、理屈的に効くはずだとされ、アルコール依存症に特化してつくられたはずの「治療法」が、期待されていたほどには特効薬ではなかったのではないか? ということでした。 さらに、確かに患者自身が自己申告する「飲酒の頻度」や「飲酒の量」さらには「飲酒による問題行動」は減っているものの、だからといって「ちゃんと働けた日」がそれほど増えたわけではなく、別の大規模研究でも、身体的健康などの飲酒以外の問題はあまり改善しなかったことも示されているのです。
これは、いったい・・・?
参考書:
(1) Project MATCH Research Group. Matching alcoholism treatments to client heterogeneity : Project MATCH posttreatment drinking outcomes. J Stud Alcohol, 1997; 58: 7-29.
(2) Cutler RB & Fishbain DF. Are alcoholism treatments effective? the project MATCH data. BMC Public Health, 2005; 5: 75
(3) Miller WR. Are alcoholism tteatments effective? the Project MATCH data : response. BMC Public Health, 2005; 5: 76
(4) LoCastro JS, et al. Alcohol treatment effects on secondary nondrinking outcomes and quality of life : the COMBINE study. J Stud Alcohol Drugs, 2009; 70: 186-196.
アルコール依存症の治療は実はけっこう難しい パートII
パートIで、アルコール依存症に対する治療法として、やや唐突に出てきた感のある「動機づけ面接 motivational interviewing」とは一体何のことでしょう? 一見すると、この数回の面接しか行わない非常に短期の介入は、それよりもはるかに多くの時間と労力をかける「認知行動療法」や「12ステップ療法」に匹敵する効果を示していました。 そんなにすごい、特別な治療法なのでしょうか?
「動機づけ面接 motivational interviewing」は、もともとMiller先生が「問題飲酒 problem drinking」あるいは「過度の飲酒 excessive drinking」をしてしまう人に対して、お酒をやめようという本人の動機づけを引き出すために始めた短時間の介入でした。
人が「お酒をやめよう・・・というか、やめないといけないな」と思うのは、たいがいお酒で問題を起してしまったり、身体を壊してしまったり、定期検診とかで異常値が出たりして・・・ということが多いわけです。
つまり、アルコールに関連した、現実的/客観的な問題をつきつけられたところからスタートします。
ところが、このようなときに、相手が(たいてい、内科の主治医とか、救急医とか、ナースとか、ということになりますが)どのような態度でそれを伝えるか、ということが、言われる方からすると重要な要因になってきます。
お酒のみの人は、飲酒に関連した問題を軽視したり目を背けたりする傾向があることが知られていました。 本当は飲んでいても「そんなに飲んでいない」と言いますし、お酒のせいで肝臓・膵臓がやられていてもその重大性を見て見ぬふりしますし、家族や周囲が困っていてもその事実から目を背けがちです。
それまでの理屈では、こうして本人が目を背けてしまっている事実をしっかり突きつけ、問題をしっかり認識させ、嫌というほどわからせることが必要だろうと思われていたのです。
しかし、Miller先生は「本当にそうなのだろうか?」ということで、実験をしてみました。
アルコールに関連した現実的・客観的な問題の評価を行った後で、医療従事者が患者と話し合いを持ちフィードバック面接を行います。 このときに、(1)本人が否認しがちな問題を突きつけわからせようとするアプローチと、(2)本人の気持ちに共感し(本人にわからせようとするのではなく)本人が自らわかるのを信じて待つというアプローチ、を比較してみたのでした。
(この「本人の気持ちに共感して本人が自らわかるのを信じて待つ」アプローチは、ロジャース派カウンセリングの基本的な傾聴技法を参考にしていました。 つまり、「動機づけ面接」の最重要な部分は、何も目新しい治療法というのではなく、昔からある「来談者中心療法」=「ロジャース派カウンセリング」とほとんど同じなわけです。)
その結果・・・。 実際のアルコール関連問題は、どちらのやり方をしてもあまりかわりませんでした。 単純に、「アルコール問題について、現実的・客観的な医学的評価をされて、医療従事者に心配されること」そのものに相当の治療的(予防的)効果があるのであり、その後でどういう面接を受けようが、大差はなかったのです。
ただ、フィードバック面接が「突きつけ的で押しつけ的」であればあるほど、力んで飲酒をやめさせようとすればするほど、本人の間違いを言い負かして正そうとすればするほど、お説教しようとすればするほど、本人にとっては拒否感が強くなり、医療従事者と言い争いになり、治療に対して非協力的になり、嫌な雰囲気になってしまうのでした。 結果として、せっかくアルコール問題に対する医学的評価を受けて「ああ、これじゃいけないな、自分でもなんとかしなくちゃいけないな」と思っていた気持ちも、台無しにされてしまう可能性さえ生じてしまうのでしょう。
まあ、言われてみれば当たり前のことです。 そして、「言われてみれば当たり前」と思ってはいても、それじゃいけないと思っていても、他人の問題行動に対して「お説教」モードになってしまうのも人の常です。
(同じことは、摂食障害、繰り返す大量服薬やリストカットなどの自傷行為、などについても言えます。 こうした問題行動を見つけた家族や内科医/外科医は、非常にしばしば、その問題を突きつけ、本人が目を背けようとしていることをわからせようとし、お説教モードに入ってしまうものです。 これは多くの場合、反治療的なわけです。)
その後、Miller先生の提唱する「(問題の直面化やお説教をするのではなく)本人の気持ちに共感して、本人の自主性/自律性を尊重して、動機づけを行っていく」という面接技法は「動機づけ面接 motivational interviewing」あるいは(アルコール関連問題の医学的評価を組み合わせての)「動機づけ強化療法 motivation enhancement therapy」としてまとまっていきます。
つまり、アルコール依存症に対して「認知行動療法」や「12ステップ療法」と匹敵する効果をもたらすとされていた「動機づけ面接」は、いわばその程度のものではあるのです。 逆に言うと、せっかくの時間と労力をお金をかける「認知行動療法」も「12ステップ療法」も、「いわばその程度の介入」と同程度の効果しか示すことができない、ということにもなります。
(さらに注意すべきなのは、もともとMiller先生たちが「動機づけ面接」でかなりの効果をもたらすことができることを実証できたのは、大部分が多かれ少なかれ自分からアルコール関連問題をある程度自覚し、治療を求めてきた人たちであり、本当の意味での「アルコール依存症」の中核群の人でなく、むしろMiller先生たちが慎重に「問題飲酒をする人」「過度に飲酒をする人」と表現しているように、もっと軽症な人たちであったこともあります。)
この辺からも「アルコール依存症の治療は難しい」ということがおわかりになると思います。 少なくとも「アルコール依存症」、「飲酒行動の問題そのもの」をターゲットにした短期療法では、なかなか本当の意味で満足いくような効果を得ることは難しそうなのです。 ・・・どうしたものか・・・。
参考書:
(1) Miller WR, et al. Enhancing Motivation for Change in Problem Drinking:
A Controlled Comparison of Two Therapist Styles. Journal of Consulting and Clinical Psychology, 1993; 61: 455-461
(2) Miller WR. Toward a theory of motivational interviewing. Am Psychol, 2009; 64: 527-537.
(3) Vasilaki EI, et al. The efficacy of motivational interviewing as a brief intervention for excessive drinking : a meta-analytic review. Alcohol & Alcoholism, 2006; 41: 328-335.
(4) ロージャズCR 『ロージャズ全集』から『6人間関係論』(畠瀬稔訳)、『2カウンセリング』(佐治守男、友田不二男訳)、岩崎学術出版社
アルコール依存症の治療は実はけっこう難しい パートIII
アルコール乱用・依存症に対するMiller先生らの「動機づけ面接 motivational interview」の話題の中で、アルコール関連問題がある人に対して、口うるさくお説教をすればするほど、問題意識を押しつけようとすればするほど、本人は嫌になってしまい「治療」に非協力的になってしまう傾向がある、ということをお話ししました。
これはなにもアルコール乱用・依存症の人に対する医療従事者の態度についてだけいえることではありません。 むしろ、ずっと一緒に暮らしている家族の態度についての方がよりそういえるでしょう。 ずっと一緒に暮らしている家族(特に配偶者、あるいは一緒に住んでいて実質的に配偶者的になっている恋人)にとって、相手がアルコール関連の問題を繰り返していることは大変にストレスでしょうし、嫌な気持ちをため込んでしまっていることは十分に理解できます。 しかし、こうした普段からの不満をぶつけるように、本人にお酒を止めさせようと口うるさくお説教し、過去の問題行動がいかに困ったものであったかを蒸し返し、責め立てることは、害にはなっても益にはならないのです。 気持ちはわかりますが、こうすることでなおさら本人を非協力的にし、なおさらアルコール乱用・依存に駆り立ててしまうのです。
また配偶者(あるいは配偶者的な恋人)の中には、お酒に溺れる相手が何もできない子どもであるかのように過保護・過干渉に接してしまったり、ひどいときには「お酒を飲ませていないとうるさいから、飲んでいる方が静かでいいから」とお酒を買い与えてしまう人までいます。 こうして、また別の意味で、相手をよりアルコール乱用・依存症にしてしまっていることもあります。
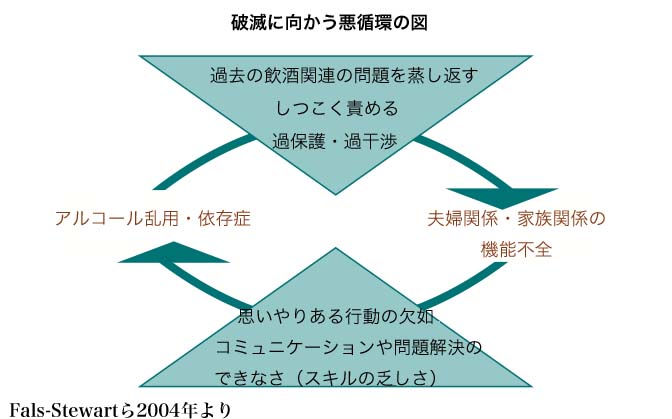
アルコール乱用・依存症の人とその配偶者やその他の家族との間に生じる、こうした悪循環的な関係性の問題はけっこう以前から知られていました。 このため、一時期はこのようにして相手をアルコール乱用・依存症にしてしまう配偶者(あるいは配偶者的な恋人)のことを「イネイブラー」と呼んで批判・非難する人さえいました。 「あなたが、そんなだから配偶者がアル中になるんだ。 あなたがいけないんだ。」とばかりにです。
ところが、家族療法と称して、こうした「イネイブラー」の配偶者(あるいは配偶者的な恋人)の問題を指摘し、夫婦間の潜在的な問題を気づかせたところで、ほとんど治療的な効果はあがりませんでした。 悪くすると、「イネイブラー」と呼ばれた配偶者は自分を責めてうつっぽくなってしまうか、ますます配偶者を責めるか、離婚するか、ということになってしまい、問題の解決からはほど遠いことになってしまうのでした。
「イネイブラー」は「イネイブラー」であり、アルコール乱用・依存症の人との病的な関係に依存してしまっている、いわゆる「共依存」であることは、たぶんその通りなのです。 ですが、だからといってそれを直面化的に指摘され、批判されたところで、良い方向にすすむことができないのは、アルコール乱用・依存症の人がその人の依存症的問題を直面化的に指摘され、批判されても、だからといって良い方向にすすむことができないのと、結局のところ同じだったのです。
こうした中で、臨床的に科学的に明らかな治療効果を示してきたのが、家族行動療法behavioral family therapy、あるいは夫婦行動療法behavioral couples therapyでした。
家族行動療法(夫婦行動療法)では、どのようにして夫婦間の悪循環がアルコール乱用・依存症を維持・強化してしまってるかを理解してもらいますが、だからといって配偶者に「イネイブラー」というラベル貼りをして批判・非難の対象に少しでもしてしまうようなことはしません。
むしろ、夫婦(恋人)の一方が持っているアルコール乱用・依存症という問題を夫婦(恋人)の共通の問題として認識し、一緒に協力して取り組んでいくための具体的な課題が行動レベルで与えられます。 例えば、毎日「今日一日お酒を飲まないようにします」とアルコール乱用・依存症の人が宣言し、配偶者(恋人)はその証人となり、なおかつ本人がこうして頑張って取り組んでくれることを心から評価します。 こうした「儀式」をちゃんと2人で行えたことをカレンダーに記録としてつけていきます。 さらに(治療がある程度すすみ、ある程度お酒をやめられている期間が続いたら)、夫婦(恋人)の関係性を改善するために、コミュニケーションのスキルや問題解決のスキルを練習していきます。 特に、相手の気持ちを十分に共感的に聴くスキルを高めます。 過去のことを蒸し返してあれこれ文句を言うことは厳禁です。 そして夫婦(恋人)が2人で一緒に出来る活動をつくっていきます。 日常生活の中にある「相手が自分のためにしてくれた良いこと」にしっかりきづき、ちゃんとそれを感謝するコミュニケーションを増やしていきます・・・
このようにして、家族行動療法(夫婦行動療法)では、飲酒をやめることはもちろんのこと、家族(夫婦)の関係性やコミュニケーション行動を改善するための行動療法的な練習プログラムがふんだんに使われることになるわけです。
家族行動療法(夫婦行動療法)は通常合計20セッションくらい、数ヶ月〜半年ほどかけて行っていきます。 その結果・・・
一般的な個人療法に比較して、アルコール乱用・依存症の症状の程度も、夫婦間のコミュニケーションも、家族の機能も改善される傾向が高いことが示されています。 ついでに、アルコール依存症の夫から妻への暴力も(平均50〜60%だったのが、25%くらいに減少)、アルコール依存症の妻から夫への暴力も(平均60〜70%くらいだったのが30%くらいに減少)、ともに減りました。 喧嘩になっての相互的な暴力も減りました。 親がアルコール乱用・依存症があって夫婦関係が不良であると、子どもにもいろいろな情緒的問題を生じてしまうことが知られているのですが(これをCOA=Child of Alcoholicsの問題と言います)、これまた親が夫婦行動療法を受けることによって軽減されることが示されています。 (子どもの情緒的問題は、夫婦行動療法に加えて親訓練parent trainingと呼ばれるまた別の行動療法を組み合わせることでさらに効果的に軽減できることが示されてもいます。)
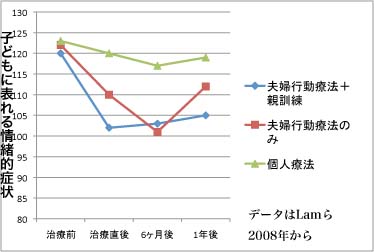
つまり、アルコール乱用・依存症によって損なわれていた家族機能そのものが、完全ではないかもしれませんが、回復する可能性が示唆されているわけです。
なんだ素晴らしい治療じゃないですか。 ただ、この治療法にも弱点があります。 一緒に暮らす、一緒に治していこうと思ってくれる「家族」「配偶者」「恋人」「誰か大切な人」がいないと行えない治療なのです。 当たり前ですが。
参考書:
(1) O'Farrell TJ, et al. Behavioral couples therapy for alcoholism and drug abuse. J Subst Abuse Treat, 2000; 18: 51-54.
(2) Fals-Stweart W, et al. Behavioral couples therapry for substance abuse : rationale, methods, and findings. Sience & Perspective, 2004: 30-41.
(3) Lam WKK, et al. Effects of parent skills training with behavioral couples therapy for alcoholism on children : a randomized clinical pilot trial. Addic Behav, 2008; 33: 1076-1080.
(4) Schumm JA, et al. Partner violence before and after couples-based alcoholism treatment for female alcoholic patients. J Consult Clin Psychol, 2009; 77: 1136-1146.
訓練すれば自制心は強くなれる?
「わかっちゃいるけど、やめられない。」そんな病的嗜癖・依存症の克服のためには、どうしても自制心 self-control / self-regulationの力が必要です。
自制心は、大脳皮質の前頭前野 prefrontal cortexがつかさどっているらしいことはすでにお話ししました。 前頭前野が報酬回路を含む辺縁系の活動を頑張って抑えるわけです。 より長期的に見て自分に有利なように、不利が少なくなるように、前頭前野が辺縁系の活動である「欲しい」「したい」を抑えていく・・・これが自制でした。
ということは、生まれつき前頭前野の機能が高い人は自制心が強く、生まれつき前頭前野の機能が低い人は自制心が弱いことになります。 これはまさしくその通りで、このために遺伝子的/体質的に前頭前野機能が低い人は(他の精神疾患にもなりやすいのですが)病的嗜癖・依存症にもなりやすいと言えます。
でも、なんとかならないでしょうか?
例えば、生まれつき運動のできる子というのはいます。 それに比べて生まれつき運動が苦手な子というのもいます。 相対的な話ですから、それは当たり前です。 では、生まれつき運動が苦手な子というのは、どうしようもないのでしょうか? そんなことはない、ということを多くの人が知っているでしょう。 頑張って練習すればいいのです。 確かに、生まれつきできる子に比べて人一倍頑張らないといけないでしょうが、それでも頑張ればそれなりにできるようになるものです。
それと同じことが自制心 self-control / self-regulationの強い/弱いについても言えるのではないでしょうか? 頑張って訓練すれば少しずつでも強くなっていくのではないか?
そんなわけで、Oaten先生たちは自制心の訓練として「毎週3日、決まった時間にジムに通って運動をする」という課題を2ヶ月間大学生たちに行わせてみました。
どれだけ自制心があるかを調べるために、コンピューターを操作する課題を行わせながら、隣でお笑いのテレビを流しました。 当然、気が散るわけです。 気が散りながらも、自制心があれば、目の前の課題に集中できるはずです。 Oaten先生たちは、さらに意地悪なことに、「一定時間、シロクマのことを考えてはいけません。もし考えてしまったら、そのことを記録してください」というわけのわからない課題を与えました。 このような課題を与えられると、被験者はどうしても「シロクマ」のことを考えてしまうので、それを考えまいとすることによって自制心が疲れることになります。 こうして自制心を疲労させた状態で、もう一度、お笑いを隣で見ながらコンピューターを操作する課題を行わせたのでした。
結果はどうだったか?
「毎日3日、決まった時間にジムに通って運動をする」という課題を2ヶ月間みっちり行うことは、大学生たちにとって結構大変だったようでした。 つまり、この行動を続けること自体にかなりの自制心 self-control / self-regulationを要したのです。
そして、1ヶ月、2ヶ月と自制心を鍛える訓練(というか、決められた時間にジムに通うという行動)を繰り返していくと・・・
驚いたことに、お笑い番組を隣で流しながらコンピューターの操作をするという自制心を要する課題を行わせたときのエラー数が減ったのです。 自制心が(もう少し正確に言うと、自制心のスタミナが)強くなったようなのです。
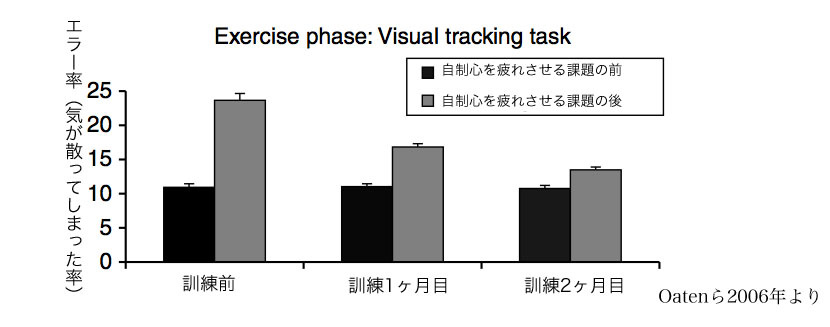
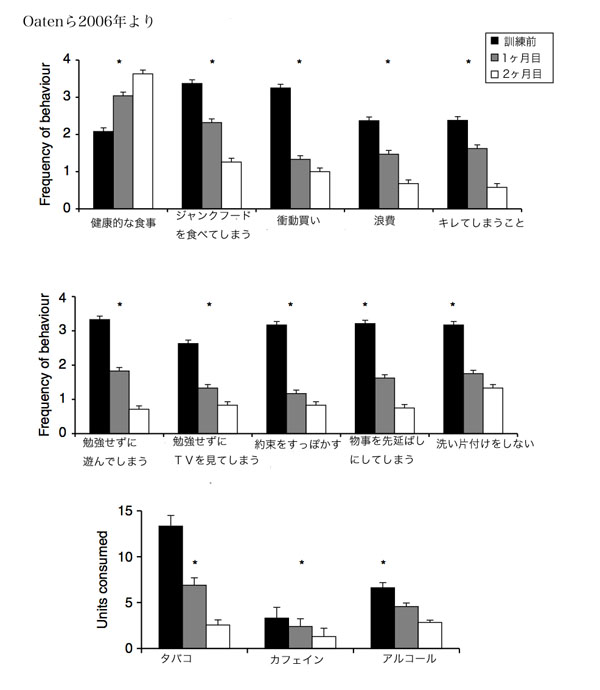
さらに、彼らの日常生活の変化を見てみると、ジャンクフードを食べたり、浪費や衝動買いをしたり、キレて喧嘩をしたり、勉強もしないで遊んでしまったり・・・といった衝動的な行動が減っていました。 お酒もタバコも減っている傾向がありました。 ちゃんと約束を守り、健康的な食事をする人が増えました。 つまり、全体として、日常生活レベルでも自制心が強くなった様子がうかがえたのです。(自制心を鍛えるためのジムに通うという課題を与えられなかった人たちは、当然、こうした変化は見られませんでした。)
本当かいな? 本当にそんな、一見すると無関係そうな「自制心を鍛える訓練」をすることで、自制心が強くなり、生活全般が良い方向に変わるものなのでしょうか? いかにも怪しい話じゃないですか。
しかしMuraven先生は、もっと一見すると無関係そうな「自制心を鍛える訓練」を行い、禁煙をするときの自制心を強くするという実験を行っています。
Muraven先生は、禁煙したいけれどもこれまでにも何回も失敗してきた大人たちを100人以上集めました。 そして彼らに2週間の間「甘い物を食べるのを我慢する」とか「できる限り長い時間我慢してハンドグリップを握っている」という自制心を鍛える訓練を行うようにさせました。 (比較対象としたプラセボ群の人たちには、「自制心についての日記をつける」とか「数分かかる計算問題をこなす」という課題を与えました。「プラセボの課題」に比べて「自制心を鍛える課題」は「我慢する」という要素が強いものになっています。)
その後で、禁煙に取り組んでもらいます。 その結果・・・
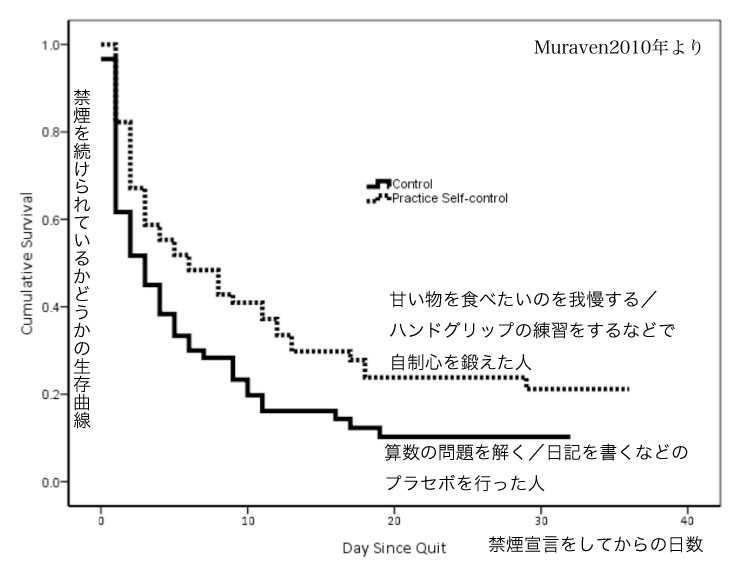
驚いたことに、「我慢する」ことを主に繰り返し練習した「自制心を鍛える課題」を頑張った人たちは、「プラセボの課題」をこなしただけの人たちに比較して、統計的に有意に高い確率で禁煙を続けられていました。 1ヶ月後の「禁煙を続けられていた率」は、「プラセボの課題」12%に比較して、「自制心を鍛える課題」27%と差がついていたのです。
「甘い物を我慢する」とか「ハンドグリップを我慢して握り続ける」というのは、禁煙とはほとんど何の関係もないことです。 しかも何てことはない「訓練」です。 それなのに、この差です。
こんなことってあるのでしょうか。
しかし、よく考えれば、部活で頑張った子は受験の時に勉強に対しても(社会人になってからの仕事に対しても)根性がつく・・・と昔よく言われていました。 なるほど、あながち根拠のないことではないのかもしれません。
参考書:
(1) OatenM & Cheng K, et al. Longitudinal gains in self-regulation from regular physical exercise. British Journal of Health Psychology, 2006; 11: 717-733.
(2) Muraven M. Practicing self-control lowers the risk of smoking lapse. Psychol Addict Behav, 2010; 24: 446-452.